Situações de urgência - Manejo Inicial / Conduta
Realizar acolhimento com classificação de risco.
A equipe deve estar capacitada para diagnosticar precocemente os casos graves, se indicado, iniciar o suporte avançado de vida e acionar o serviço de remoção, para que haja a adequada continuidade do atendimento para os serviços de referência de emergências obstétricas da Rede de Atenção à Saúde.
Manejo Inicial
- Acolhimento com classificação de risco
- Identificação da prioridade clínica (chaves de decisão):
- Alteração do nível de consciência/estado mental
- Avaliação da respiração e ventilação
- Avaliação da circulação
- Avaliação da dor (escalas)
- Sinais e sintomas gerais (por especialidade ou específicos)
- Fatores de risco (agravantes presentes)
Acesse o Manual de acolhimento e classificação de risco em obstetrícia para o detalhamento dos fluxogramas de classificação de risco (Desmaio/mal estar geral; Dor abdominal/lombar/ contrações uterinas; Dor de cabeça, tontura, vertigem; Falta de ar; Febre/sinais de infecção; Náuseas e vômitos; Perda de líquido vaginal/secreção; Perda de sangue via vaginal; Queixas urinárias; Parada/redução de movimentos fetais; Relato de convulsão; Outras queixas/situações).
Síndromes hipertensivas na gestação
Crise hipertensiva: PAS ≥ 160 e/ou PAD ≥ 110 mmHg.
Suspeita de pré-eclâmpsia:
Hipertensão arterial (PAS ≥ 140 mmHg ou PAD ≥ 90 mmHg) detectada após 20ª semana gestacional associada a:
- Proteinúria (relação proteinúria/creatinúria > 0,3 ou fita reagente ≥ +) ou
- Sintomas premonitórios (qualquer um dos sintomas): cefaleia persistente ou grave, alterações visuais (perda de campo visual, visão turva, escotomas, fotofobia), dor abdominal ou epigástrica, náusea e vômito, dispneia, dor retroesternal, confusão mental
Pré-eclâmpsia sobreposta à Hipertensão Crônica:
Hipertensão arterial identificada antes da 20º semana gestacional associada a:
- Piora de proteinúria ou do controle pressórico; e/ou - sinais e sintomas de pré-eclâmpsia
Eclâmpsia:
Hipertensão, proteinúria ou comprometimento sistêmico associado a convulsão e até coma.
Diagnóstico diferencial da crise convulsiva
Em gestantes, a manifestação de convulsão após a 20ª semana de idade gestacional deve ser sempre interpretada, em princípio, como eclâmpsia. Após o tratamento pode ser necessário considerar outras causas diferenciais para o quadro convulsivo, como:
- A ocorrência de pré-eclâmpsia/eclâmpsia antes da 20ª semana de gestação é rara e deve-se pensar na possibilidade de associação com gestação molar
- Sempre que estivermos diante de casos de convulsões de difícil controle, principalmente na vigência de sulfato de magnésio deve-se realizar a investigação de Acidente Vascular Cerebral (AVC)
- Sinais e sintomas neurológicos que se desenvolvem de forma repentina podem incluir: AVC, lesão cerebral expansiva, encefalopatias tóxicas e metabólicas, leucoencefalopatia posterior, púrpura trombocitopênica trombótica e infecção do sistema nervoso central
Manejo Inicial
- PAS ≥ 160 e/ou PAD ≥ 110 mmHg: confirmar a medida com a paciente sentada e braço ao nível do precórdio. Se a paciente estiver deitada, medir em decúbito lateral esquerdo
- Posicionar a paciente em decúbito lateral esquerdo, evitar trauma por queda
- Garantir suporte de oxigênio (oxigênio nasal 5 L/min)
- Prevenir a aspiração em casos de vômitos
- Instalar acesso venoso periférico
- Administrar nifedipino 10 mg, via oral, e repetir 10 mg a cada 30 min, se necessário (total 40 mg).
- Atentar para medicações contra indicadas nas emergências hipertensivas com risco de malformações fetais
Atenção: Se não houver resposta adequada, administrar medicações para redução da PA por via endovenosa.
- Manter a PA < 160/110 mmHg e > 135/85 mmHg
- Monitorizar de forma intensiva a PA materna nos primeiros 20 minutos após a administração da medicação
- Avaliar a frequência cardíaca fetal (cardiotocografia) por pelo menos 20 min após a medicação
- Na eclâmpsia e pré-eclâmpsia com sinais de gravidade: Administrar sulfato de magnésio hepta-hidratado
|
Esquema do sulfato de magnésio |
Dose inicial |
Dose de manutenção |
|---|---|---|
|
“Esquema de Pritchard”
|
4 g por via intravenosa (bolus), administrados lentamentea + 10 g intramuscular (5 g em cada nádega)b |
5 g por via intramuscular profunda a cada 4 horasb |
|
“Esquema de Zuspan” Intravenoso exclusivo |
4 g por via intravenosa (bolus), administrados lentamente |
1 g por via intravenosa por hora em bomba de infusão contínua (BIC)c |
a Preparação da dose
de ataque intravenosa: MgSO4 50% – 1 ampola contém 10 mL
com 5 g de MgSO4. Diluir 8 mL de MgSO4 50% (4 g) em 12 mL
de água destilada ou soro fisiológico. A concentração final terá 4 g/20 mL.
Infundir a solução por via intravenosa lentamente (15-20 minutos). Outra
possibilidade: diluir 8 mL em 100 de soro fisiológico a 0,9%. Infundir em bomba
de infusão contínua a 300 mL/h. Assim o volume total será infundido em torno de
20 minutos.
b Preparação da dose
de manutenção no esquema de Pritchard: Utilizar 10 mL da ampola de
MgSO4 50%. Outras apresentações não devem ser utilizadas para esse
esquema devido ao volume excessivo delas.
c Preparação da dose
de manutenção no esquema de Zuspan: Diluir 10 mL de MgSO4
50% (1 ampola) em 490 mL de soro fisiológico a 0,9%. A concentração final terá 1
g/100 mL. Infundir a solução por via intravenosa na velocidade de 100 mL por
hora. Esta infusão pode ser aumentada para 2 g/hora para os casos de pacientes
que permanecem sintomáticas após o início da dose de manutenção. Para tanto,
prepara-se uma solução com 20 mL de MgSO4 50% (2 ampolas) em 480 mL
de soro fisiológico a 0,9% e mantém-se a infusão de 100 mL por hora.
Fonte: Adaptado de Pré-eclâmpsia/eclâmpsia (Protocolo n° 01). Rede Brasileira de
Estudos sobre Hipertensão e Gravidez (RBEHG), 2020.
Aspectos relacionados ao uso do MgSO4
- Se houver necessidade de referenciar a gestante para outro serviço, o esquema preferencial é o intramuscular (Pritchard), pois confere maior segurança para o transporte
- A concentração terapêutica do íon magnésio varia de 4 a 7 mEq/L (4,8 a 8,4 mg/dL), o reflexo patelar fica abolido com 8 a 10 mEq/L e há risco de parada respiratória a partir de 12 mEq/L
- A dose inicial, adequadamente administrada, não oferece riscos de intoxicação, sendo necessário durante a administração das doses de manutenção (endovenosa ou intramuscular) a monitorização dos seguintes parâmetros:
- Reflexo patelar presente, frequência respiratória ≥ 16 rpm e diurese ≥ 25 mL/h
Atenção: Diante de alterações nesses parâmetros, recomenda-se a redução ou parada da infusão endovenosa ou não realização da dose intramuscular. Em pacientes com insuficiência renal (creatinina ≥ 1,2 mg/dL), a dose de manutenção deve ser a metade da dose recomendada.
- Nos casos de recorrência da crise convulsiva, administrar mais 2 g do sulfato de magnésio (4 mL da formulação de 50% diluídos em 10 mL de água destilada ou soro fisiológico) por via endovenosa (bolus) e utiliza-se como manutenção a dose de 2 g/hora
- A avaliação de vitalidade será realizada apenas após a completa estabilização materna (retorno do nível de consciência, controle pressórico)
- Deve-se interromper a infusão do sulfato de magnésio apenas se a diurese for inferior a 25 mL/hora
- Recomenda-se a manutenção do sulfato de magnésio durante 24 horas após a resolução da gestação ou após a última crise convulsiva
- Após a estabilização clínica (recuperação do nível de consciência, controle pressórico) a medicação pode ser suspensa de maneira rápida sem problemas
Acesse abaixo as condições específicas:
Prolapso de cordão sem parto iminente
- Posicionar a paciente em prancha, em decúbito lateral esquerdo, em Trendelemburg, com a posição invertida da paciente na maca (pés voltados para a cabeceira elevada da maca)
- Se transporte prolongado (> 30 min) em caso de contrações regulares com intervalo de, pelo menos, 5 a 8 min, considerar:
- Tocólise com uso de nifedipino 20 mg (2 comp de 10 mg), via oral. A cada 20 minutos, máximo 3 doses
- Hidratação com solução salina a 0,9%
- Monitorização da pressão arterial (risco de hipotensão)
- Considerar realizar toque vaginal:
- Tentar elevar a apresentação fetal para diminuir a compressão do cordão umbilical contra a apresentação e/ou contra pelve materna
Sangramento vaginal na gestação
Perda sanguínea transvaginal ativa.
Avaliar sinais de choque:
- Palidez cutâneo-mucosa, taquicardia, hipotensão, rebaixamento do nível de consciência, intensidade do sangramento, dor abdominal/ dor pélvica
Conduta:
- Posicioná-la em decúbito dorsal. Considerar posicionar em decúbito lateral esquerdo (para evitar compressão aorto-cava e aumentar o baixo fluxo para o bebe)
- Se sinais de choque, infundir solução salina 0,9% para manter a pressão arterial sistólica > 80 mmHg
O sangramento tipo “borra de café”, no início do período gestacional, pode ser fisiológico, em virtude da implantação embrionária.
Realizar o toque vaginal: na ausência de modificação de colo, colo permeável ou aberto, a gestante poderá ser encaminhada a consulta de rotina de pré-natal ou a emergência em transporte próprio.
- Avaliação de tônus uterino (detecção de hipertonia)
Atenção: Não realizar toque vaginal (risco de agravamento se, placenta prévia).
Trabalho de parto
Se idade gestacional desconhecida: verificar altura uterina. Na ausência da fita, encontrando o fundo uterino na altura da cicatriz umbilical, a idade gestacional corresponde a vigésima semana - considerar trabalho de parto prematuro. Acima da cicatriz umbilical gestação do final de 2 trimestre ou 3 trimestre, se fundo uterino junto ao rebordo costal, considerar gestação a termo, excetuando-se casos de gestação gemelar, polidrâmnio ou macrossomia.
Discutir, se possível, com a regulação para avaliar o tempo estimado até a maternidade.
Tempo < 1 hora: considerar realizar o parto normal no local.
Tempo > 1 hora: considerar realizar a transferência.
Situações de maior urgência:
- Trabalho de parto prematuro avançado (possibilidade de haver necessidade de atendimento e procedimentos ao recém-nascido (RN))
- Perdas sanguíneas acentuadas
- Doença hipertensiva específica da gestação (DHEG) severa (convulsionando ou história de convulsão)
- Dor intensa (risco descolamento prematuro de placenta, rotura uterina e choque hipovolêmico)
Para mais informações sobre parto iminente com apresentação não cefálica (pélvica, ombros), acesse Protocolos de emergência gineco-obstétricas em Protocolos de Intervenção para o SAMU 192 - Serviço de Atendimento Móvel de Urgência.
Gestação ≥ 37 semanas com contrações regulares em intervalos de 3 a 5 minutos (duração maior que 30 segundos), sem evidenciar apresentação fetal na vulva e dilatação cervical > 4 cm e < 8 cm.
Garantir contato pele a pele imediato e contínuo em situações de boas condições clínicas do RN.
Idade gestacional ≥ 22 semanas, contrações fortes e frequentes (duas ou mais em 10 minutos), com puxos espontâneos, sensação de pressão no períneo, visualização da distensão perineal ou da apresentação fetal na vulva e dilatação cervical completa.
Quando dilatação maior > 8 cm, mas não completa, permite transporte se houver mínima distância até o hospital (menos de 1h, idealmente até 30 minutos). Se dilatação completa e com apresentação baixa (cabeça fetal visível) - inicio de período expulsivo - avaliar, diante da impossibilidade de chegar à maternidade, o local de menor risco para assistir ao parto. Considerar a realização do parto em ambiente domiciliar ou, quando em transporte, estacionar a viatura e realizar os procedimentos de assistência.
- Organizar material para realização do parto
- Posicionar a paciente, adotando a posição que ofereça maior conforto (decúbito dorsal horizontal com pernas e joelhos fletidos e afastados, cócoras ou quatro apoios)
- Higienizar períneo com soro fisiológico 0,9% ou água filtrada
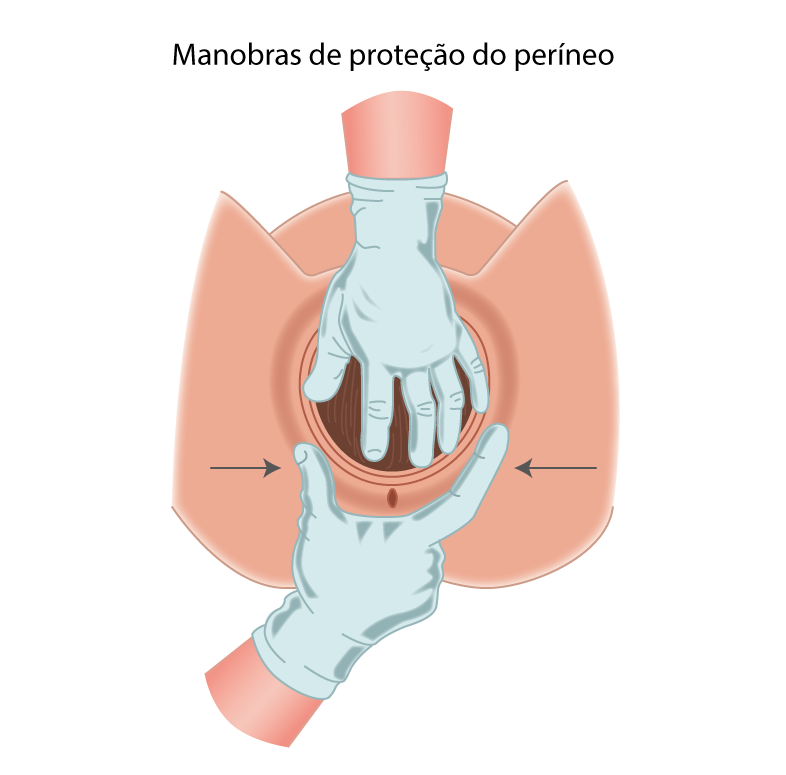
- Proteger o períneo (idealmente com uma compressa nas mãos) para desprendimento controlado da apresentação fetal, com a outra mão posicionada sobre o polo cefálico e mantendo pressão leve para baixo
- Controlar o desprendimento súbito do polo cefálico com a outra mão
- Após o desprendimento da cabeça fetal, correr imediatamente os dedos para região do pescoço do RN para detectar a presença de circular(es) de cordão umbilical:
- Se frouxa, liberar e desfazer com o dedo indicador
- Acompanhar o desprendimento espontâneo dos ombros

Atenção: Não clampear o cordão umbilical antes da expulsão fetal.
Após a saída completa do RN:
- Apoiar o RN lateralizado sobre o abdome da mãe, cobrindo-o com o campo, inclusive cabeça (exceto face) sem tracionar o cordão umbilical. Mantê-lo aquecido
- Administrar 10 UI ocitocina IM (profilaxia da atonia uterina)
- Aguardar cerca de 1 a 3 minutos para clampear o cordão, exceto em caso de sofrimento fetal, isoimunização ou comorbidades (como HIV positivo), quando a ligadura do cordão umbilical deve ser imediata à expulsão do feto (realizada em até 30 segundos), não devendo ser executada sob nenhuma hipótese a ordenha do cordão
- Realizar o clampeamento do cordão umbilical:
- 1º clamp 15 a 20 cm a partir do abdome do RN
- 2º clamp: 3 a 4 cm à frente do 1º clamp
- Cortar com lâmina de bisturi estéril entre os dois clamp umbilicais
- Realizar a assistência ao RN
- Realizar identificação da mãe e do RN com pulseira com nome da mãe, sexo do bebê, hora de nascimento e data
- Considerar o tempo de transporte na decisão do manejo da dequitação:
- Se < 30 min, acompanhar a dequitação espontânea
- Se > 30 min e a dequitação exceder mais de 30 minutos, realizar a tração controlada, de forma suave e contínua do cordão umbilical
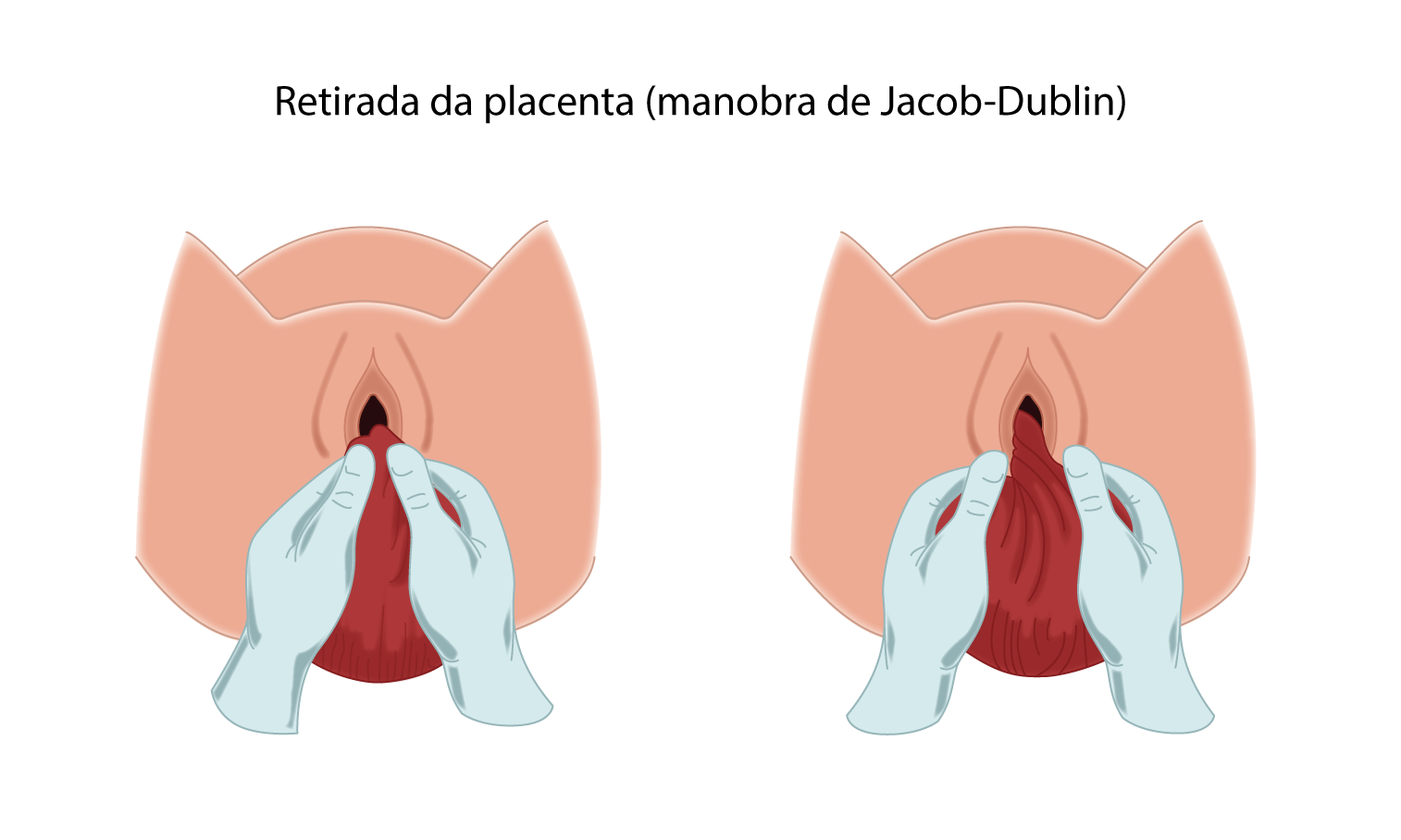
- Retirar a placenta promovendo a rotação das membranas para que fiquem mais espessas e não se rompam com facilidade (manobra de Jacob-Dublin)
- Acondicionar a placenta em saco plástico e encaminhar junto com a paciente
Expulsão completa do RN com idade gestacional ≥ 22 semanas.
- Avaliar o tempo decorrido desde o nascimento; verificar a presença de lacerações no trajeto e na vulva e se possível aplicar gelo no períneo
Após a saída completa do RN:
- Apoiar o RN lateralizado sobre o abdome da mãe, cobrindo-o com o campo, inclusive cabeça (exceto face) sem tracionar o cordão umbilical. Mantê-lo aquecido
- Administrar 10 UI ocitocina IM (profilaxia da atonia uterina)
- Aguardar cerca de 1 a 3 minutos para clampear o cordão, exceto em caso de sofrimento fetal, isoimunização ou comorbidades (como HIV positivo), quando a ligadura do cordão umbilical deve ser imediata à expulsão do feto (realizada em até 30 segundos), não devendo ser executada sob nenhuma hipótese a ordenha do cordão
- Realizar o clampeamento do cordão umbilical:
- 1º clamp 15 a 20 cm a partir do abdome do RN
- 2º clamp: 3 a 4 cm à frente do 1º clamp
- Cortar com lâmina de bisturi estéril entre os dois clamp umbilicais
- Realizar a assistência ao RN
- Realizar identificação da mãe e do RN com pulseira com nome da mãe, sexo do bebê, hora de nascimento e data
- Considerar o tempo de transporte na decisão do manejo da dequitação:
- Se < 30 min, acompanhar a dequitação espontânea
- Se > 30 min e a dequitação exceder mais de 30 minutos, realizar a tração controlada, de forma suave e contínua do cordão umbilical
- Retirar a placenta promovendo a rotação das membranas para que fiquem mais espessas e não se rompam com facilidade (manobra de Jacob-Dublin)
- Acondicionar a placenta em saco plástico e encaminhar junto com a paciente

Idade gestacional a partir de 22 semanas aproximadamente e menor que 37 semanas (considerar a viabilidade fetal, contrações regulares com intervalo de pelo menos 5 a 8 min, dilatação do colo uterino maior que 2 cm e/ou esvaecimento maior que 50%.
Em gestações maiores que 24 semanas e menores que 34 semanas associadas a transporte prolongado > 30 min, realizar tocólise:
- Administrar nifedipino 20 mg (2 comprimidos de 10 mg) por via oral. Repetir a cada 20 minutos com total de 3 doses (60 mg)
- Infundir solução salina 0,9% a critério médico
- Monitorização da pressão arterial (risco de hipotensão)
- Se persistir atividade uterina após 3 h, considerar nova dose 10 mg de nifedipino mg (um comprimido)/ via oral
Atenção: Não realizar tocólise em caso de bolsa rota (exceto em caso de transporte da paciente), sinais de infecção materna ou se a paciente faz uso de sulfato de magnésio.
Plano de orientação
- Entrar em contato com a Regulação Médica para definição do encaminhamento ou entrar em contato com a unidade de Saúde de destino
- Preparar para o transporte posicionando a gestante em decúbito lateral esquerdo, sob aquecimento, com solução salina 0,9%
- Estar atento à evolução do parto e à necessidade de assistência