Prevenção Combinada
Os profissionais da APS precisam conhecer as formas de prevenção das hepatites virais e divulgá-las em suas abordagens, assim como, oferecê-las por meio de ações que fortaleça a promoção e prevenção à saúde e o gerenciamento de risco que leva em consideração a autonomia, as singularidades da pessoa, seu contexto de vida e os aspectos estruturais e socioculturais. A percepção acerca da vulnerabilidade de adquirir hepatites virais, HIV e outras IST varia de pessoa para pessoa, e sofre mudanças ao longo da vida inclusive à medida que essa recebe mais informações e acessa várias alternativas de prevenção por meio de oferta qualificadas dos serviços de saúde que pode ser discutida e implementada com base no referencial teórico da prevenção combinada.
A prevenção combinada é um conceito que preconiza a adoção de várias medidas de prevenção, de forma singular e simultânea, tomadas no nível dos indivíduos, das suas relações sociais e dos contextos a que pertencem, considerando os riscos e as vulnerabilidades para as infecções sexualmente transmissíveis (IST), HIV e hepatites virais.
Principais estratégias da prevenção combinada das hepatites B e C, sempre considerando as especificidades dos sujeitos e dos seus contextos:
- Biomédicas (redução do risco à exposição dos indivíduos ao HIV)
- Comportamentais (abordagem dos diferentes graus de risco)
- Estruturais (interferir nos aspectos sociais, culturais, políticos e econômicos que criam ou potencializam vulnerabilidades)
Ações em saúde
O desenvolvimento de ações em saúde deve ser encorajado e ofertado de forma individual e coletiva, abrangendo a promoção, prevenção, rastreio, diagnóstico, tratamento e reabilitação.
O profissional de saúde dentro de suas atribuições precisam elaborar ações educativas que aborde o consumo de álcool, a redução do tabagismo, o controle do peso e a atividade física para controle dos principais fatores de risco que pode acentuar a progressão das hepatites virais para cirrose hepática e câncer de fígado, bem como, potencializar o desenvolvimento de cirrose por outros agravos como doença hepática gordurosa não alcoólica ou doença alcoólica do fígado.
Os Agentes Comunitários de Saúde apresentam papel estratégico nestas ações, identificando casos suspeitos e populações prioritárias. Acesse o A B C D E das hepatites virais para agentes comunitários de saúde.
Prevenção da transmissão
O desenvolvimento e execução de estratégias adequadas e acessíveis para a abordagem acerca do tema com a população geral, envolvendo informações sobre o que são as infecções por hepatites, as formas de transmissão e as situações as quais as pessoas podem ter sido expostas aos vírus são importantes para a conscientização sobre esse problema de saúde pública. As oportunidades para a execução dessas ações de conscientização podem estar atreladas às ações executadas por outros programas no SUS, tal qual o Programa Saúde na Escola, ações junto a pessoas com diabetes ou hipertensão, gestantes, pessoas em tratamento para o tabagismo ou outros grupos de acompanhamento de pacientes e familiares, existentes nos contextos dos serviços de saúde. A ação de conscientização pode estar atrelada ao fornecimento de insumos como preservativos, vacinas e testes rápidos, reforçando a necessidade da ampla oferta desses insumos em todos os serviços de saúde para dispensação à população, independentemente de barreiras administrativas como agendamento prévio, triagem ou marcação de consultas.
Os principais cuidados para evitar a transmissão por via sexual ou parenteral/percutânea por pessoas com infecção ativa envolvem:
- Ter seus contatos sexuais e domiciliares vacinados para hepatite B
- Utilizar proteção de barreira durante as relações sexuais se o parceiro não for vacinado ou não possuir imunidade natural, para hepatite B. Em relação à hepatite C, a transmissão sexual está relacionada a práticas sexuais com maior risco de lesão de mucosa e sangramento, recomendando-se o uso de preservativo e lubrificante para evitá-la
- Não compartilhar instrumentos perfurocortantes e objetos de higiene pessoal, como: escovas de dente, lâminas de barbear ou depilar, navalhas, alicates de unha ou outros itens que possam conter sangue
- Não compartilhar equipamentos de injeção (seringas, agulhas, etc.)
- Não compartilhar objetos para o uso de drogas (agulhas, seringas, cachimbos e/ou canudos)
- Não compartilhar equipamentos de testagem de glicemia
- Cobrir feridas e cortes na pele abertos
- Limpar respingos de sangue com solução clorada
- Não doar sangue ou esperma
- Os serviços de saúde devem limpar respingos de sangue com solução clorada e orientar os pacientes a adotarem esse procedimento. Além disso, deve-se atentar para o cumprimento dos protocolos de biossegurança em todos procedimentos de saúde, sobremaneira nos procedimentos invasivos (exemplo: hemodiálise, tratamentos dentais, cirurgias, etc)
Atenção: A hepatite C não confere imunidade protetora após a resolução/cura da infecção, espontânea ou pós tratamento, havendo risco de reinfecção se houver reexposição ao vírus.
Para mais informações acesse:
- A B C D E das Hepatites Virais para Agentes Comunitários de Saúde
- Protocolo Clínico e Diretrizes Terapêuticas para Hepatite B e Coinfecções
- Protocolo Clínico e Diretrizes Terapêuticas para Hepatite C e Coinfecções
- Resolução da Diretoria Colegiada n° 11/ANVISA/MS, de 13 de março de 2014, que dispõe sobre os Requisitos de Boas Práticas de Funcionamento para os Serviços de Diálise
Imunização
Vacina para hepatite B: Altamente eficaz, disponível para toda a população independentemente da idade e pode ser aplicada com outras vacinas.
O SUS disponibiliza vacinas contra os vírus das hepatites A e B. Ainda não existe vacina contra o vírus da hepatite C e o fato de uma pessoa ter contraído e curado a infecção pelo HCV não confere imunidade frente a uma nova infecção, tornando ainda mais importante a adoção de medidas de prevenção.
A vacina contra a hepatite B é a principal medida de prevenção desse tipo de infecção e também confere imunidade para a infecção pelo vírus D.
A vacinação de hepatite B está prevista no calendário infantil e a primeira dose deve ser feita em todo recém-nascido, preferencialmente nas primeiras 12h de vida, contudo, caso não seja possível, a Dose ao Nascer pode ser realizada até 30 dias de vida. A administração do esquema completo (quatro doses para crianças recém nascidas) acontecerá pela aplicação das três doses da vacina Penta, reforçando a importância em se cumprir o calendário estabelecido pelo SUS.
Contudo, a maior parte da população brasileira não se beneficiou com a disponibilização da vacina hepatite B na infância, pois ainda não havia ampla oferta desse insumo. Por isso, todas as pessoas não vacinadas adequadamente devem receber os seguintes esquemas da vacina hepatite B dependendo se sua condição de saúde:
- Pessoas imunocompetentes e não vacinadas: Administrar três doses da vacina para hepatite B (0, 1 e 6 meses)
- Pessoas com esquema vacinal incompleto: Completá-lo conforme situação encontrada. Ressalta-se que não há intervalo máximo entre doses, logo, caso o esquema vacinal tenha sido interrompido e haja documentação das aplicações de doses prévias, pode-se completá-lo em qualquer tempo, desde que se respeite o intervalo mínimo entre as doses pendentes
- Pessoas com imunocomprometimento (PVHIV, cirróticos, renais crônicos pré-dialíticos ou em diálise, transplantados de órgãos sólidos; pacientes com neoplasias e/ou que necessitem de quimioterapia, radioterapia, corticoterapia; e outras imunodeficiências): Devem receber esquema de 4 aplicações, com o dobro da dose preconizada para a para idade (0, 1, 2 e 6 -12 meses)
- Gestantes: Iniciar ou completar o esquema, conforme registro vacinal, em qualquer idade gestacional
Solicitação de anti-HBs após a vacinação de hepatite B não está indicada na população em geral. No entanto, deve ser realizado de 30 a 60 dias para aqueles que apresentam risco elevado de exposição ao HBV, como profissionais de saúde e de segurança pública, dentre outros como: População em situação de rua; Profissionais do sexo; Pessoas que estão privadas de liberdade e outras situações de restrição; Pessoas que fazem uso de álcool e outras drogas injetáveis, inalatórias, fumadas ou álcool; Gays, HSH e pessoas com prática sexual anal receptiva sem o uso de preservativo; Travestis e Transexuais; Pessoas em hemodiálise; Pessoas com histórico de IST; Pessoas Vivendo com HIV (PVHIV); Pessoas imunodeprimidas (incluindo candidatos à quimioterapia/terapia imunossupressora).
Vacina para hepatite A: Faz parte do calendário infantil, no esquema de dose única, aos 15 meses de idade (podendo ser administrada a partir dos 12 meses até 5 anos incompletos – 4 anos, 11 meses e 29 dias). Além dessa indicação, existem recomendações para vacinação de maiores de 1 ano (não vacinados na infância) com fatores de risco para complicações. Nesses casos, a vacina está disponível nos CRIE (Centros de Referência para Imunobiológicos Especiais) - no esquema de 2 doses com intervalo de 6 meses entre elas - e o profissional de saúde pode considerar verificar a susceptibilidade da pessoa à hepatite A com pesquisa de anti-HAV IgG antes de indicar a vacinação. Contudo, a indisponibilidade do anti-HAV IgG não pode ser impeditivo à vacinação para as populações especiais descritas a seguir:
- Hepatopatias crônicas de qualquer etiologia, inclusive portadores do vírus da hepatite C (VHC)
- Portadores crônicos do vírus da hepatite B
- Coagulopatias
- Pacientes com HIV/aids
- Imunodepressão terapêutica ou por doença imunodepressora
- Doenças de depósito
- Fibrose cística (mucoviscidose)
- Trissomias
- Candidatos a transplante de órgão sólido, cadastrados em programas de transplantes
- Transplantados de órgão sólido ou de células-tronco hematopoiéticas (TMO)
- Doadores de órgão sólido ou de células-tronco hematopoiéticas (medula óssea), cadastrados em programas de transplantes
- Hemoglobinopatias
Está recomendada caso o paciente não apresente anti-HAV reagente (exposição anterior ao vírus da hepatite A).
Atenção: Somente são consideradas válidas as doses documentadas em carteira vacinal e/ou no sistema SI-PNI, e que respeitem o intervalo mínimo entre as doses.

Para mais informações, acesse o Calendário de Vacinação - Adulto, Calendário de Vacinação - Pacientes Especiais e o Manual dos Centros de Referência em Imunobiológicos Especiais.
Gestantes
A testagem das mulheres grávidas ou com intenção de engravidar deve ser realizada para prevenir a transmissão vertical.
A gestação e a lactação não representam contraindicações para a imunização contra o HBV.
O uso de tenofovir nas gestantes com alta replicação viral, no terceiro trimestre, combinado com a realização de vacina para hepatite B e imunoglobulina humana anti-hepatite B (IGHAHB) no recém-nascido exposto, nas primeiras 24 horas, reduzem drasticamente o risco de transmissão vertical do HBV.
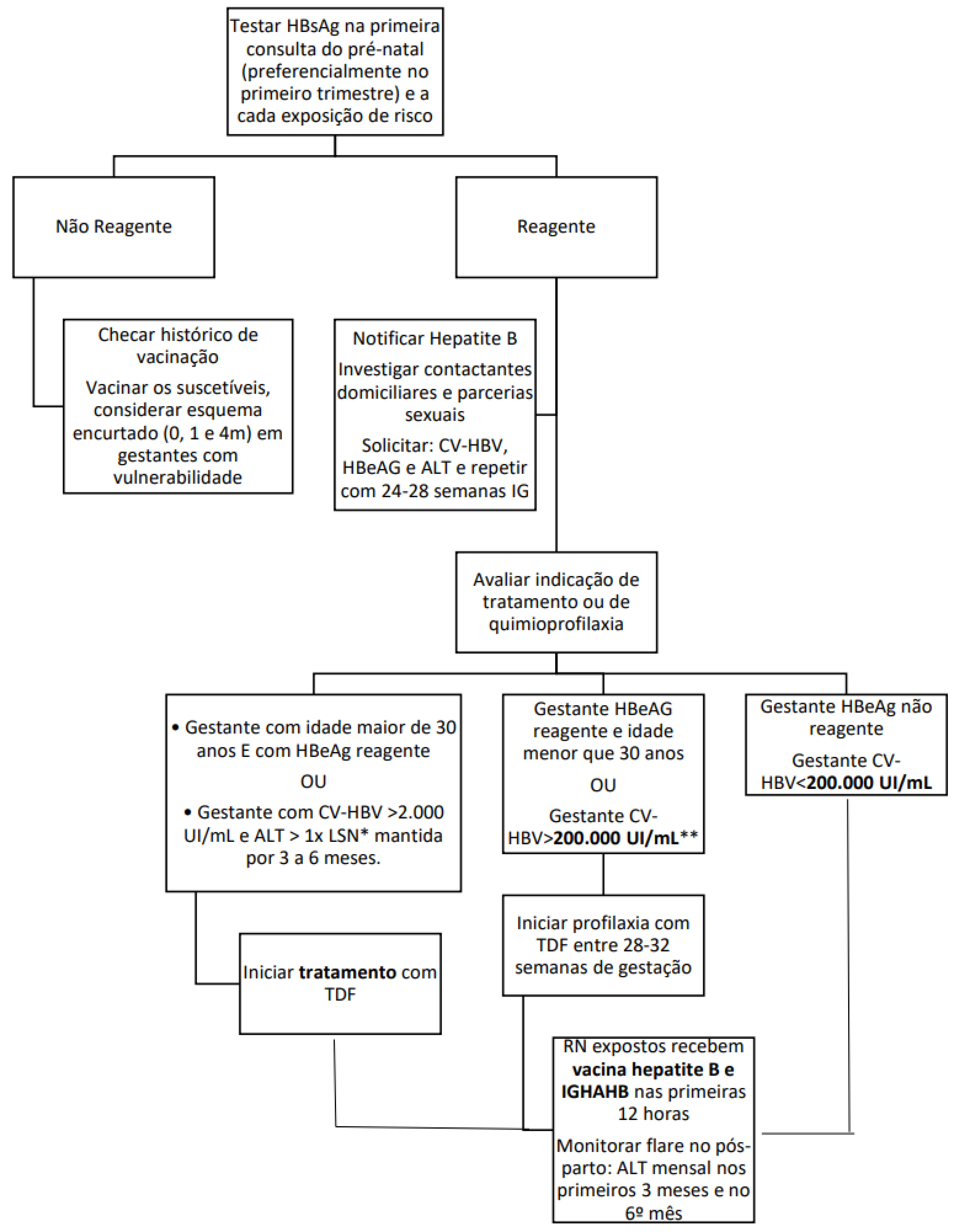
É recomendada a realização da testagem para HBV e HCV (preferencialmente com teste rápido) em todas as gestantes na primeira consulta de pré-natal (idealmente no primeiro trimestre). Deve-se realizar ou completar a vacinação caso a gestante seja suscetível - resultado de HBsAg (ou TR para HBV) não reagente e que não tenha documentado esquema vacinal completo para hepatite B.
Crianças nascidas de mães infectadas pelo HBV e que são positivas tanto para HBsAg quanto para o HBeAg têm maior risco para aquisição da infecção – entre 40% e 90% – quando comparadas àquelas nascidas de mães HBsAg positivas, com HBeAg negativo (5% a 30% de chance de transmissão vertical).
O risco de cronificação da infecção pelo HBV é inversamente proporcional à idade de aquisição, sendo 90% em RN, de 25% a 30% em crianças entre 1 a 5 anos de idade, e menor que 5% em adultos.
Recomendações
As crianças têm elevado risco de desenvolver a forma crônica. A testagem de gestantes durante o pré-natal deve ser realizada e, caso resultado reagente para HBsAg, a profilaxia para a prevenção da transmissão vertical deve ser avaliada.
Se o resultado do teste for não reagente e não houver documentação de vacinação completa prévia, recomenda-se a vacinação. Caso a gestante não tenha sido testada durante todo pré-natal, recomenda-se a testagem na admissão hospitalar para o parto.
Gestantes suscetíveis (sem histórico de vacinação ou esquema vacinal incompleto) expostas ao HBV, por relação sexual ou acidente com material biológico, em qualquer trimestre deverão receber associação de vacina e imunoglobulina específica anti-hepatite B (IGHAHB).
A vacinação é a principal medida de prevenção contra a hepatite B e está recomendada para as gestantes caso não haja histórico de vacinação completa e se HBsAg não reagente, de acordo com as recomendações do Programa Nacional de Imunizações (PNI) - Calendário nacional de vacinação.
A Imunoglobulina humana anti-hepatite B (IGHAHB) está recomendada para as gestantes suscetíveis, em situação de risco de exposição (exemplo: usuárias de drogas que compartilham seringas e agulhas, contato sexual desprotegido com pessoas HBsAg positivas ou em caso de vítimas de violência sexual), em dose única, iniciada dentro de 7 dias da exposição (para exposição percutânea) ou de 14 dias da exposição (se exposição sexual).
Se HBsAg reagentes no exame de triagem: Notificar como gestante com Hepatite B e solicitar HBeAg, ALT/TGP e CV-HBV. Se perfil sorológico HBeAg reagente e/ou CV-HBV superiores a 200.000 UI/mL, deve-se iniciar a terapia profilática com tenofovir (TDF) 300mg, uma vez ao dia, VO, entre a 24ª e 28ª semana da gestação. A profilaxia pode ser prescrita na atenção primária à saúde.
Para mais informações sobre a disponibilização de tenofovir (TDF) para gestante acesse a Nota Informativa nº 35/2019-CGIST/.DCCI/SVS/MS.
Atenção:
|
Para gestantes que tenham comprovadamente HBsAg reagente e que iniciem tardiamente o pré-natal, ou que não tenham acesso ao resultado da CV-HBV em tempo hábil, será necessário considerar iniciar profilaxia com TDF enquanto se aguarda CV-HBV ou até o momento do parto. |
*LNS para mulheres = 19 U/L
Fonte: Protocolo Clínico e Diretrizes Terapêuticas para Prevenção da Transmissão Vertical do HIV, Sífilis e Hepatites Virais. Brasília: Ministério da Saúde, 2020.
Recomenda-se seguir a terapia antiviral com tenofovir a partir do terceiro trimestre até o fim da gestação. A suspensão da profilaxia medicamentosa deverá ser definida por especialista da rede de referência, preferencialmente entre 1 a 3 meses após o término da gestação. O uso de alfapeginterferona ou entecavir está contraindicado durante a gestação.
Amamentação: A amamentação não está contraindicada em razão da hepatite B, ainda que não tenham sido realizadas ações para prevenção da transmissão vertical de hepatite B, desde que não haja coinfecção com HIV. A presença de fissuras ou feridas com sangramento na mama constitui um meio de exposição ao lactente. Neste caso, recomenda-se que haja interrupção temporária de amamentação na mama lesionada e, até a completa cicatrização, manter ordenha e descarte do leite. Porém, deve-se reforçar a necessidade e garantir o uso das estratégias profiláticas para reduzir o risco de aquisição pela criança exposta.
Pré-natal de alto risco e/ou serviço de referência: Encaminhar todas as gestantes com HBsAg ou teste rápido para HBV reagentes. Não aguardar a consulta com especialista para solicitar exames complementares e indicação de terapia profilática. Ressalta-se que enfermeiras(os) têm autonomia e podem realizar a testagem, a solicitação de exames complementares, assim como encaminhar os casos para os serviços de referência quando necessário, principalmente no caso das gestantes.
Atenção: A gestante deve ser direcionada para a Unidade Hospitalar de referência para o parto que garanta a aplicação da vacina hepatite B e imunoglobulina humana anti-hepatite B no RN exposto a hepatite B.
Embora ainda não existam imunoprofilaxias ou intervenções medicamentosas que possam prevenir a transmissão vertical da hepatite C, orienta-se evitar procedimentos invasivos, parto laborioso e tempo de rotura de membranas maior que seis horas para minimizar a possibilidade de transmissão vertical (TV). Desse modo, o diagnóstico precoce da mulher permite manejo menos invasivo durante a gestação e o parto, seguimento em serviço de pré-natal de alto risco e indicação de tratamento após a gestação e a amamentação, assim como seguimento da criança exposta que também deverá ser tratada oportunamente, em caso de TV.
Mulheres com HCV estão sob risco de piores desfechos maternos e neonatais, como diabetes gestacional, pré-eclâmpsia, restrição de crescimento, hemorragia pré-parto e parto pré-termo. A colestase intra-hepática é mais comum em mulheres com HCV-RNA positivo, chegando a taxas de 20%. Enquanto que, em alguns casos, pode haver uma queda dos níveis de transaminases durante o segundo e terceiro trimestres, mediada por fatores imunológicos característicos da gestação.
Três desfechos possíveis para a infecção pelo HCV adquirida verticalmente:
- 20% a 40% dos RN irão negativar o vírus
- 50% dos RN desenvolverão infecção crônica assintomática (CV-HCV detectável intermitentemente e níveis normais de ALT)
- 30% dos RN terão infecção crônica ativa com CV-HCV persistentemente detectável e ALT frequentemente anormal
Recomendações
A gestante com HCV deve ter, no início do pré-natal, dosagens da CV-HCV e testes de função hepática, para avaliar risco de transmissão vertical (TV)-HCV e estadiamento de doença hepática.
A gravidez deve ser evitada durante todo o período do tratamento, e até seis meses após o término, em vista dos efeitos teratogênicos dos medicamentos utilizados para tratamento da Hepatite C aguda e crônica (por exemplo, a ribavirina) e da ausência de estudos que garantam a segurança no uso dos novos medicamentos, os antivirais de ação direta (DAA). O mesmo é válido em caso de uso de ribavirina pela parceria sexual masculina.
Mulheres em idade fértil que estão sob tratamento de hepatite C devem realizar testes de gravidez com periodicidade e utilizar métodos de contracepção efetivos. Destaca-se que, caso a mulher ou sua parceria sexual masculina tenha feito uso de ribavirina, esses cuidados devem se estender por, pelo menos, seis meses do término do uso. Se confirmada a gestação, suspender o tratamento medicamentoso imediatamente e independentemente do esquema terapêutico.
Amamentação: Não há evidências de que o aleitamento corrobora para a TV do HCV. A amamentação pode ser realizada desde que a paciente não tenha coinfecção pelo HIV. A presença de fissuras ou feridas com sangramento na mama constitui um meio de exposição ao lactente. Neste caso, recomenda-se que haja interrupção temporária de amamentação na mama lesionada e, até a completa cicatrização, manter ordenha e descarte do leite.
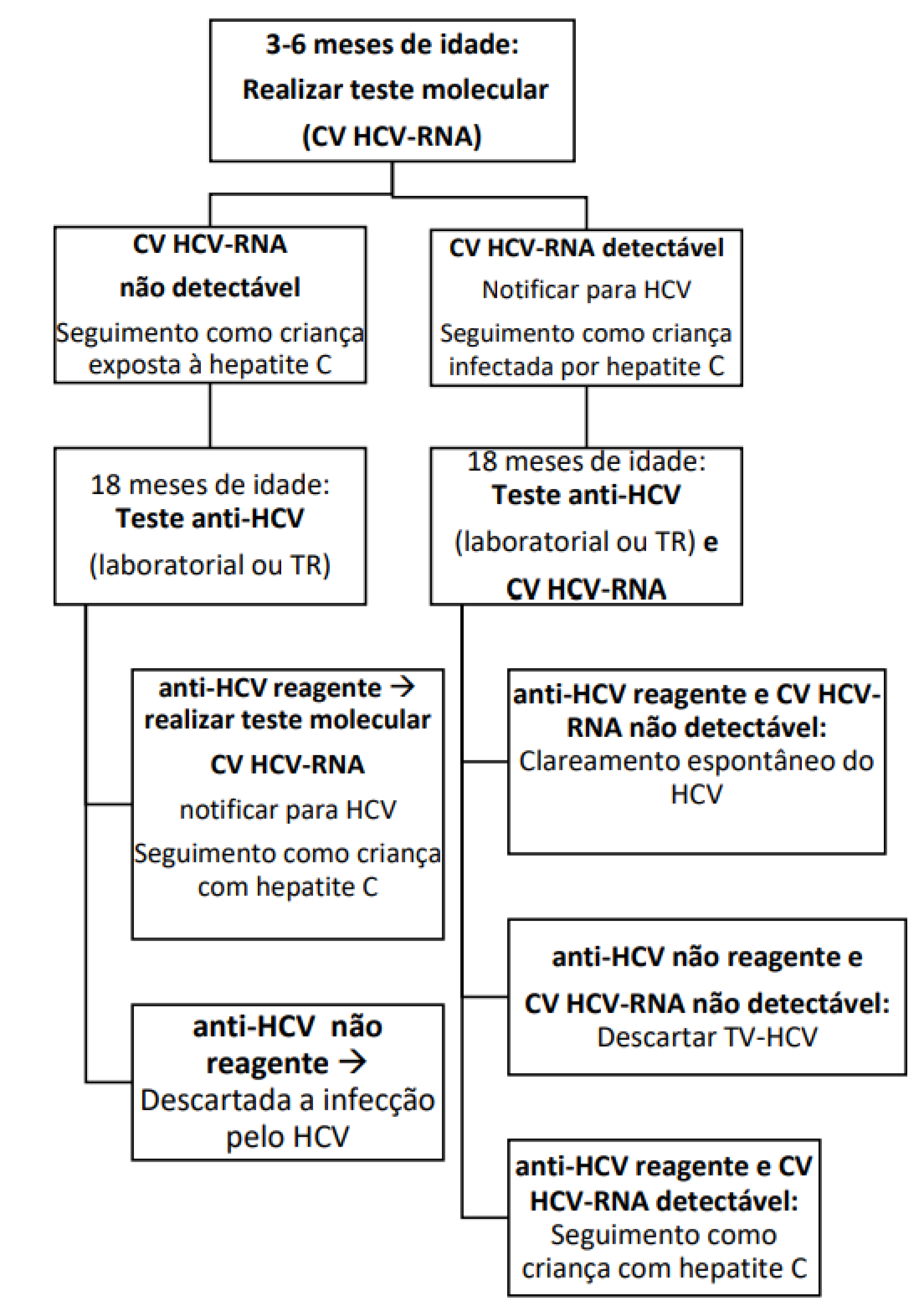
Diagnóstico da transmissão vertical: Recomenda-se a testagem da criança exposta com CV-HCV entre 3 e 6 meses e para anti-HCV aos 18 meses de idade. Além disso, recomenda-se a realização de uma segunda CV-HCV para confirmar ou excluir a infecção, aos 18 meses, em caso da primeira carga viral positiva e/ou anti-HCV reagente. Se confirmada a transmissão vertical, pela carga viral positiva aos 18 meses, a criança deverá ser assistida em serviços especializados.
Coinfecção HIV-HCV com uso de terapia antirretroviral (TARV): Atenção para as interações entre antivirais de ação direta (DAA) e TARV.
Transaminases hepáticas: Monitorar um mês após o início da TARV, e de forma contínua, conforme o medicamento e sinais de sintomas.
Fonte: Protocolo Clínico e Diretrizes Terapêuticas para Prevenção da Transmissão Vertical do HIV, Sífilis e Hepatites Virais. Brasília: Ministério da Saúde, 2020.
-
Consulte tratamento e imunizações.
Para mais informações, acesse o Protocolo Clínico e Diretrizes Terapêuticas para Prevenção da Transmissão Vertical de HIV, Sífilis e Hepatites Virais e o Manual dos centros de referência para imunobiológicos especiais.
Profilaxia Pós-exposição (PEP)
Recomenda-se realizar testagem rápida ou laboratorial para as hepatites B e C na pessoa exposta e na pessoa-fonte (quando presente).
Toda situação de exposição deve ser avaliada quanto ao risco de exposição às hepatites virais.
Veja no quadro a seguir a recomendação de testagem em situações pós exposição de risco para HBV e HCV.
|
Atendimento Inicial |
4-6 semanas após a exposição |
4-6 meses após a exposição |
|
|
Hepatite B |
Sim |
Não* |
Sim* |
|
Hepatite C |
Sim |
Sim |
Sim |
*Testar para HbsAg (TR ou imunoensaio laboratorial) e anti-Hbs entre 1 a 2 meses (até 6 meses) da última dose da vacina hepatite B e, pelo menos, 6 meses da última dose de IGHAHB, se indicada e utilizada
Fonte: Adaptado de Fluxogramas para Manejo Clínico das Infecções Sexualmente Transmissíveis. Brasília: Ministério da Saúde, 2021.
Toda pessoa suscetível (que não foi vacinada, ou vacinada mas com títulos de anti-HBs inferiores a 10 mUI/mL e HBsAg não reagente) deve ser vacinada. Se possível, a primeira dose da vacina deve ser administrada no momento do primeiro atendimento. As demais doses deverão seguir as recomendações do Plano Nacional de Imunização (PNI), podendo ser aplicadas na unidade de atenção primária mais próxima do local de residência da pessoa.
Uso da Imunoglobulina humana anti-hepatite B (IGHAHB)
A indicação irá depender do tipo de exposição (vítimas de acidentes com material biológico infectado ou fortemente suspeito de infecção por HBV; comunicantes sexuais de casos agudos de hepatite B; vítimas de violência sexual; imunodeprimidos após exposição de risco, mesmo que previamente vacinados).
Fique atento: O conhecimento do status sorológico da pessoa-fonte em relação à hepatite B é importante para a decisão sobre a utilização ou não da IGHAHB.
Recomendações para profilaxia de hepatite B após exposição ocupacional a material biológico em profissionais de saúde
|
Situação vacinal e sorológica do profissional de saúde exposto |
Pessoa-fonte |
||
|
HBSAG reagente |
HBSAG não reagente |
HBSAG desconhecido |
|
|
Não vacinado |
IGHAHB + iniciar vacinação |
Iniciar vacinação |
Iniciar vacinação(a) |
|
Vacinação incompleta |
IGHAHB + completar vacinação |
Completar vacinação |
Completar vacinação(a) |
|
Resposta vacinal conhecida e adequada (anti-HBs maior ou igual 10UI/mL) |
Nenhuma medida |
Nenhuma medida |
Nenhuma medida |
|
Sem resposta vacinal após primeira série de doses (3 doses) |
IGHAHB + primeira dose da segunda série vacinal para hepatite B |
Iniciar nova série de vacina (três doses) |
Iniciar nova série (três doses) |
|
Sem resposta vacinal após segunda série (6 doses) |
IGHAHB (2x)(b) |
Nenhuma medida específica |
IGHAHB (2x)(a) |
|
Com resposta vacinal desconhecida |
Testar o profissional de saúde Se resposta vacinal adequada: Nenhuma medida específica Se resposta vacinal inadequada: IGHAHB + primeira dose da vacina hepatite B ou IGHAHB (2x)(b) se dois esquemas vacinais prévios |
Testar o profissional de saúde Se resposta vacinal adequada: Nenhuma medida específica Se resposta vacinal inadequada: Fazer segunda série de vacinação ou nenhuma medida específica se dois esquemas vacinais prévios |
Testar o profissional de saúde Se resposta vacinal adequada: Nenhuma medida específica Se resposta vacinal inadequada: Fazer segunda série de vacinação ou nenhuma medida específica se dois esquemas vacinais prévios |
(a) O uso de IGHAHB está indicado em caso da pessoa-fonte pertencer a grupo de alto risco para infecção pelo HBV (como dialíticos, usuários de drogas injetáveis, homens que fazem sexo com homens, pessoas provenientes de presões).
(b) IGHAHB (2x) = duas doses de imunoglobulina hiperimune para hepatite B, com intervalo de um mês entre as doses.
Essa opção deve ser indicada para aqueles que já fizeram duas séries de três doses da vacina, mas não apresentaram resposta vacinal, ou que tenham alergia grave à vacina.
Fonte: Fonte: Adaptado de Protocolo Clínico e Diretrizes Terapêuticas para Profilaxia Pós-exposição (PEP) de risco à Infecção pelo HIV, IST e Hepatites Virais. Brasília: Ministério da Saúde, 2021.
A IGHAHB está disponível nos Centros de Referência de Imunobiológicos Especiais (Crie).
Prescrição: Dose única de 0,06mL/kg, IM, em extremidade diferente da que recebeu a vacina para HBV, a dose máxima da vacina é 5 mL.
Aplicar o mais precocemente possível, até, no máximo, 14 dias após a exposição sexual; para exposições percutâneas ou perinatal o benefício é comprovado, no máximo, até sete dias, embora se recomende preferencialmente o uso nas primeiras 48 horas a contar da exposição.
Gestação: A imunização para a hepatite B e o uso de IGHAHB, quando indicadas, podem ser utilizadas em qualquer idade gestacional.
|
Atenção: Se a PEP for utilizada para HIV, a infecção pelo HBV deve ser investigada. Os antirretrovirais tenofovir (TDF) e lamivudina (3TC) são ativos em relação ao HBV e sua suspensão pode ocasionar um flare das enzimas hepáticas e/ou descompensação da doença hepática prévia. |
Para mais informações sobre PEP acesse Protocolo Clínico e Diretrizes Terapêuticas para Profilaxia Pós-Exposição.
O tratamento da infecção aguda (HCV) tem ótimos resultados de cura.
O diagnóstico precoce da soroconversão permite o tratamento na fase aguda da infecção, reduzindo o risco de progressão para hepatite crônica e de transmissão da infecção.
Avaliação inicial e seguimento da pessoa exposta ao HCV
Exame |
1º atendimento |
Seguimento da pessoa exposta quando a fonte for reagente para hepatite C |
|
|
4-6 semanas após exposição |
4-6 meses após exposição |
||
|
Anti-HCV |
Sim(a) |
Sim(b) |
Sim(b) |
|
CV-HCV |
Não |
Sim(b) |
Sim(b) |
|
ALT |
Sim |
Considerar |
Sim |
(a)Anti-HCV reagente no 1º atendimento: Pessoa previamente exposta, portanto teve contato com o HCV antes da exposição que motivou o atendimento. Deve ser encaminhada para confirmação laboratorial do caso e para acompanhamento clínico.
(b) A soroconversão do anti HCV e/ou detectabilidade do HCV-RNA após a primeira consulta do indivíduo exposto indica infecção aguda pelo HCV, devendo o paciente ser encaminhado para tratamento da infecção e acompanhamento clínico.
Fonte: Adaptado de Protocolo Clínico e Diretrizes Terapêuticas para Profilaxia Pós-exposição (PEP) de risco à Infecção pelo HIV, IST e Hepatites Virais. Brasília: Ministério da Saúde, 2021.
Atenção: A janela diagnóstica (33 a 129 dias) para detecção de anticorpos, deve ser considerada quando a pessoa-fonte for epidemiologicamente relacionável à infecção pelo HCV.
Se a for diagnosticada, recomenda-se:
- Iniciar o tratamento o mais precoce possível – principalmente nas situações de maior exposição e risco: Pessoas vivendo com HIV/Aids, pessoas expostas a acidentes com instrumentos perfurocortantes, pacientes em hemodiálise, homens que fazem sexo com homens e pessoas que usam drogas injetáveis.
- Tratamento: O tratamento atual é composto por uma combinação de antivirais de ação direta (DAA).
- Consulte tratamento.
Para mais informações sobre PEP acesse Protocolo Clínico e Diretrizes Terapêuticas para Profilaxia Pós-Exposição.