Avaliação e Conduta - Dor torácica
Sistematização do atendimento de pacientes com dor torácica aguda
* Consulte Interpretação do eletrocardiograma para mais informações sobre as alterações esperadas.
Fonte: Adaptado de Diretriz de telecardiologia no cuidado de pacientes com síndrome coronariana aguda e outras doenças cardíacas. Rio de Janeiro: Arquivos Brasileiros de Cardiologia, 2015.
Acolhimento / Triagem
Realizar acolhimento com classificação de risco.
Pacientes com queixa de dor torácica, ou com sinais/sintomas sugestivos de infarto agudo do miocárdio devem realizar um eletrocardiograma (ECG) em até 10 minutos, a contar do início da triagem. O ECG deve ser avaliado imediatamente pelo médico e seu resultado incluído na Classificação de Risco do paciente.
O acolhimento deve incluir as seguintes informações:
- Situação/Queixa/Duração
- Classificar a dor em intensidade pela escala de 1 a 10 (Escala visual analógica)
- Breve histórico (relatado pelo próprio paciente, familiar ou testemunhas)
- Uso de medicações
- Verificação de sinais vitais
- Verificação da glicemia e eletrocardiograma
A classificação de risco se dará nos seguintes níveis:
Vermelho: Prioridade zero - emergência, necessidade de atendimento imediato.
Amarelo: Prioridade 1 – urgência, atendimento o mais rápido possível.
Verde: Prioridade 2 – prioridade não urgente.
Azul: Prioridade 3 – consultas de baixa complexidade – atendimento de acordo com o horário de chegada.
Definição do ECG em 10 minutos
Presença de supradesnivelamento de ST ou sinais de isquemia definem classificação de risco em emergência / urgência.
Consulte as alterações eletrocardiográficas esperadas em pacientes com síndrome coronariana aguda.
Fluxograma de atendimento de dor torácica aguda
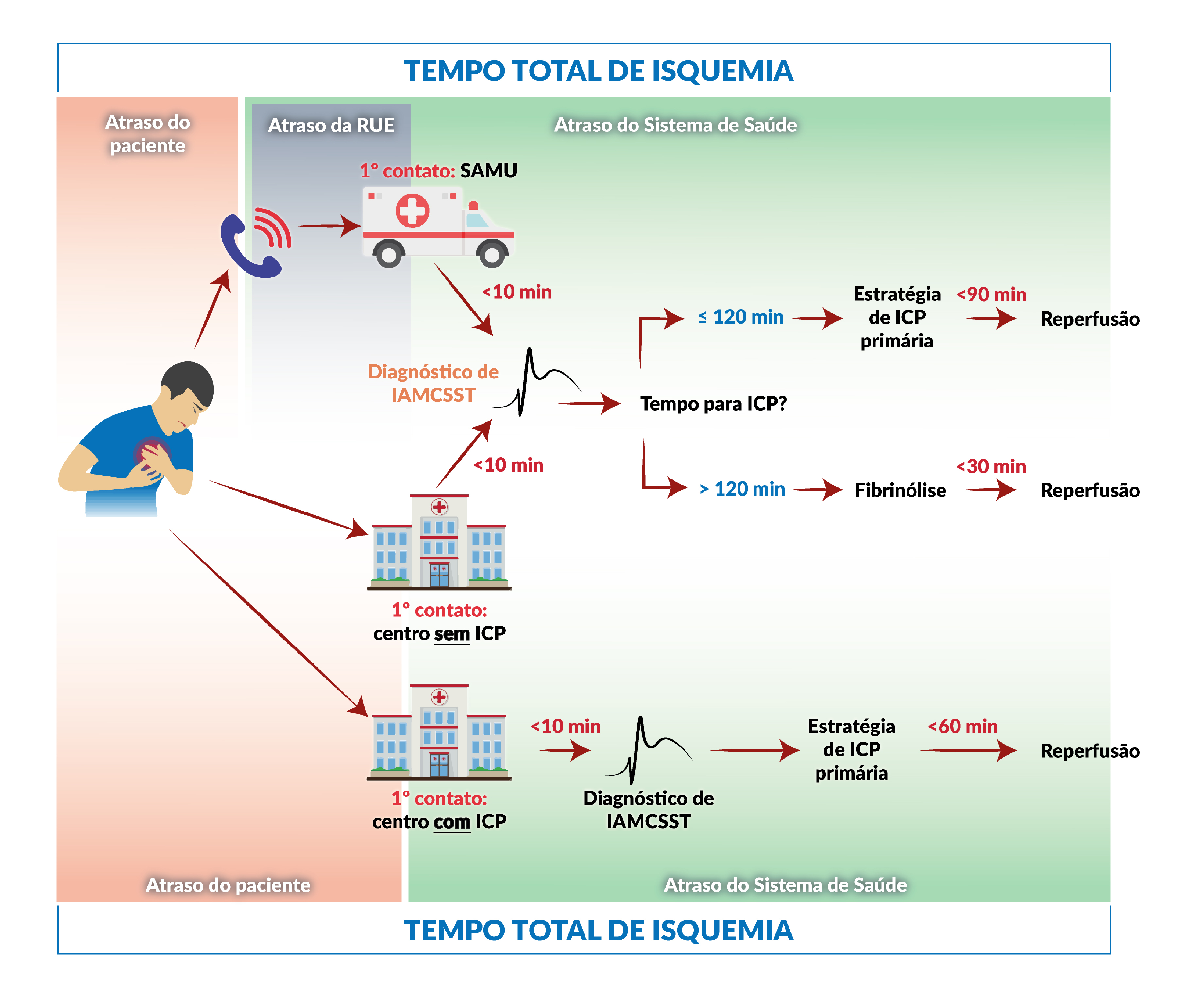
IAMCSST: infarto agudo do miocárdio com supradesnivelamento do segmento ST; ICP: intervenção coronariana percutânea; RUE: Rede de Urgência e Emergência.
Fonte: Adaptado de 2017 ESC Guidelines for the management of acute myocardial infarction in patients presenting with ST-segment elevation. Oxônia: European heart journal, 2018.
Avaliação Clínica
A abordagem inicial de um paciente que se apresenta com dor torácica no Serviço de Emergência é sempre dirigida para confirmar ou afastar o diagnóstico de Síndrome Coronariana Aguda (SCA), identificar outras causas potencialmente fatais como dissecção de aorta, embolia pulmonar, bem como reconhecer indivíduos com maior risco para complicações cardiovasculares relacionadas à isquemia.
Os pacientes com SCA representam um grupo heterogêneo em relação ao risco de morte cardíaca e eventos isquêmicos não fatais, sendo necessário estimar o prognóstico destes pacientes para guiar a avaliação e manejo a serem empregados.
Por meio da história clínica, do eletrocardiograma e dos marcadores séricos de isquemia, o médico deve estar apto a responder duas perguntas-chave:
?
- Qual a probabilidade de os sinais e sintomas serem devidos a uma SCA?
- Quais as chances para o desenvolvimento de eventos cardíacos adversos?
A queixa de dor torácica deve ser caracterizada de acordo com sua localização, forma de início, intensidade, irradiação, tipo, duração, recorrência, fatores precipitantes e de alívio.
Na suspeita de dor torácica de origem cardíaca, é fundamental a determinação das referências temporais:
- Há quanto tempo começou
- Como se iniciou (se súbito ou gradativo)
- Se é contínua ou intermitente. Sendo intermitente, quando iniciou o último episódio de dor
Avalie a presença de sintomas associados: Sudorese, náuseas/vômitos, dispnéia e síncope.
Determine:
- Presença fatores de risco cardiovascular: Diabetes, hipertensão, dislipidemia, tabagismo, obesidade, inatividade física, comportamento sedentário e história familiar de doença cardiovascular
- História de doença arterial coronariana pregressa: Infarto prévio, revascularização coronariana prévia
- Presença de outras comorbidades: Doença renal crônica, doença arterial periférica, doença cerebrovascular, doença pulmonar crônica, síndrome da apneia obstrutiva do sono
- Presença de doenças inflamatórias crônicas, como lúpus ou artrite reumatoide
- Medicações em uso
- Uso de substâncias ilícitas
Alguns achados podem aumentar a probabilidade de doença isquêmica e inferem sinais de gravidade da apresentação da SCA (fatores prognósticos):
- Presença de estertores à ausculta pulmonar
- Pressão arterial sistólica menor do que 90 mmHg e taquicardia
- Presença de terceira ou quarta bulhas cardíaca na ausculta cardíaca
- Sopro dinâmico de insuficiência mitral durante o episódio de dor
Alguns achados podem ser indicativos de fatores de risco associados: Sopro carotídeo, diminuição de pulso pedioso, aneurisma abdominal, xantelasma e arco corneano.
O exame clínico pode revelar causas de dor torácica não coronariana, sendo útil para o diagnóstico diferencial, devendo ser pesquisados sinais de cardiomiopatia hipertrófica, prolapso da válvula mitral, estenose aórtica, hipertensão arterial pulmonar, pericardite, dissecção aguda de aorta e dor osteomuscular.
A , deve ser descrita, sendo importante marcador de risco e deve ser obtida em pacientes com dor torácica.
Outros achados do exame físico podem sugerir diagnósticos alternativos:
- Sopro diastólico e diferença de pulsos radiais e pediosos - Dissecção aórtica
- Atrito pericárdico - Pericardite
- Sopro paraesternal, ictus aumentado - Miocardiopatia hipertrófica
- Alteração ausculta pulmonar, turgência jugular - Hemo/pneumotórax
A realização do eletrocardiograma (ECG) está indicada em todos os pacientes em vigência de dor e/ou que apresentam sintomas sugestivos de angina.
O ECG é o teste inicial mais importante. Idealmente, DEVE SER REALIZADO EM ATÉ 10 MINUTOS da apresentação do paciente na triagem, para subsidiar o diagnóstico da presença de infarto agudo do miocárdio com supradesnível do segmento ST, e orientar a conduta, indicando os pacientes que se beneficiarão de terapias de reperfusão.
Entretanto, muitos pacientes com SCA que chegam à sala de emergência possui um ECG normal.
Evidências de infarto prévio (onda Q) e alterações consistentes no segmento ST favorecem o diagnóstico de angina. A presença de fibrilação atrial ou taquiarritmia ventricular também aumentam a probabilidade de doença isquêmica, apesar de serem frequentemente causadas por outros tipos de doença cardíaca e condições clínicas não-cardíacas.
Atenção: Se o diagnóstico no primeiro ECG não for possível, recomenda-se a realização de ECGs seriados a cada 15-30 minutos nas primeiras 2 horas, ou pelo menos uma vez, em até 6h. Assim como, deve ser repetido em caso de sintomas persistentes ou recorrentes.
Para interpretação do eletrocardiograma e alterações esperadas, consulte Interpretação do eletrocardiograma.
Em pacientes com quadro sugestivo de SCA os marcadores de lesão miocárdica devem ser solicitados para confirmar o diagnóstico de infarto agudo do miocárdio.
A dosagem do marcador sérico deve ser realizada de forma seriada, em todos os pacientes com suspeita de síndrome coronariana aguda.
Os marcadores de lesão miocárdica fornecem importantes informações prognósticas, uma vez que existe direta associação entre a elevação dos marcadores séricos e o risco de eventos cardíacos a curto e médio prazo.
Atenção: Nos casos de diagnóstico eletrocardiográfico de IAMCSST, a dosagem de marcadores de lesão miocárdica, tanto a coleta ou o resultado, não devem ser aguardadas para a realização de terapia de reperfusão.
Definição universal de infarto: Elevação e/ou queda de marcadores bioquímicos (preferencialmente troponina) com pelo menos um valor acima do percentil 99 de normalidade do ensaio, em pelo menos uma amostra nas primeiras 24 horas, associado a pelo menos uma condição abaixo:
- Síntomas sugestivos de isquemia miocárdica aguda
- Alterações isquêmicas novas no eletrocardiograma (ECG)
- Desenvolvimento de onda Q patológica no ECG
- Exame de imagem com evidência de perda de viabilidade miocárdica ou disfunção segmentar nova consistente com etiologia isquêmica
- Trombo intracoronário detectado na angiografia
As troponinas (troponina T ou I) são os biomarcadores preferenciais em pacientes com suspeita de infarto do miocárdio. Na disponibilidade de troponina, nenhum outro marcador necessita ser solicitado para fins diagnósticos.
A dosagem do marcador sérico deve ser realizada de forma seriada, em todos os pacientes com suspeita de síndrome coronariana aguda sem supra de ST. A troponina T ou I deve ser coletada na admissão e repetida pelo menos uma vez, 3 a 6h após, caso a primeira dosagem seja normal ou discretamente elevada. Se não estiver disponível no local de atendimento, encaminhar para a realização.
Em locais em que as troponina T ou I ultrassensível estão disponíveis, a dosagem deve ser realizada na chegada do paciente na emergência e 1 a 3 horas após.
Atenção: Uma troponina normal pode facilitar a tomada de decisão em relação a uma conduta mais conservadora; no entanto, não deve ser usada como critério isolado para esse propósito.
Algumas condições podem causar o que chamamos de dano miocárdico, levando ao aumento de concentrações de troponina sem uma causa isquêmica, como sepse, hipovolemia, fibrilação atrial, insuficiência cardíaca, embolia pulmonar, miocardite e trauma cardíaco. Na insuficiência renal pode haver aumento de troponina por diminuição de sua depuração.
Condições além de infarto do miocárdio por ruptura de placa ateroesclerótica que podem estar associadas com injúria miocárdica (elevação de troponina):
- Taquiarritmias
- Insuficiência cardíaca
- Condição crítica (choque/sepses/grande queimado)
- Miocardite
- Síndrome de Takotsubo
- Tromboembolismo pulmonar
- Doença valvar cardíaca
- Síndrome aórtica aguda
- Insuficiência renal associada à doença cardíaca
- Evento neurológico agudo
- Doença cardíaca infiltrativa (ex. amiloidose, sarcoidose, hemocromatose)
- Contusão cardíaca ou procedimento cardíaco
Fonte: Diretrizes da Sociedade Brasileira de Cardiologia sobre Angina Instável e Infarto Agudo do Miocárdio sem Supradesnível do Segmento ST–2021. Rio de Janeiro: Arquivos Brasileiros de Cardiologia, 2021.
Testes complementares devem ser solicitados a partir da suspeita diagnóstica e a necessidade de estratificação de risco. Outros exames devem ser conduzidos de acordo com a suspeita clínica de outras etiologias para dor torácica, que não SCA.
Exames de sangue: Hemograma, testes de coagulação, provas de função renal e bioquímica hepática e pancreática devem ser indicados de acordo com achados do paciente.
Ecocardiograma transtorácico: Deve ser realizado no diagnóstico diferencial com outras doenças, quando houver suspeita clínica de doenças de aorta, doenças do pericárdio, embolia pulmonar e valvopatias. Além disso, é um excelente método de triagem em pacientes com DAC durante eventos agudos, podendo demonstrar alterações da motilidade segmentar sugerindo cardiopatia isquêmica.
D-dímero: Pode auxiliar nas situações de suspeita de embolia pulmonar e dissecção de aorta.
Raio X de tórax: Deve ser obtido em todos os casos de instabilidade hemodinâmica ou diagnósticos com risco fatal potencial, bem como naqueles com sintomas respiratórios associados. Usualmente é normal em pacientes com SCA e embolia pulmonar, mas frequentemente alterado em patologias pulmonares e dissecção de aorta ascendente.
Angiotomografia de tórax: Em pacientes com suspeita de síndrome aórtica aguda ou tromboembolismo pulmonar.
Endoscopia digestiva alta: Considerado na avaliação clínica de pacientes com suspeita de úlcera gástrica que se apresentam com instabilidade hemodinâmica ou sangramento ativo.
Síndrome Coronariana Aguda (SCA)
Pacientes com suspeita de SCA devem ser divididos em dois grupos de acordo com os achados do ECG:
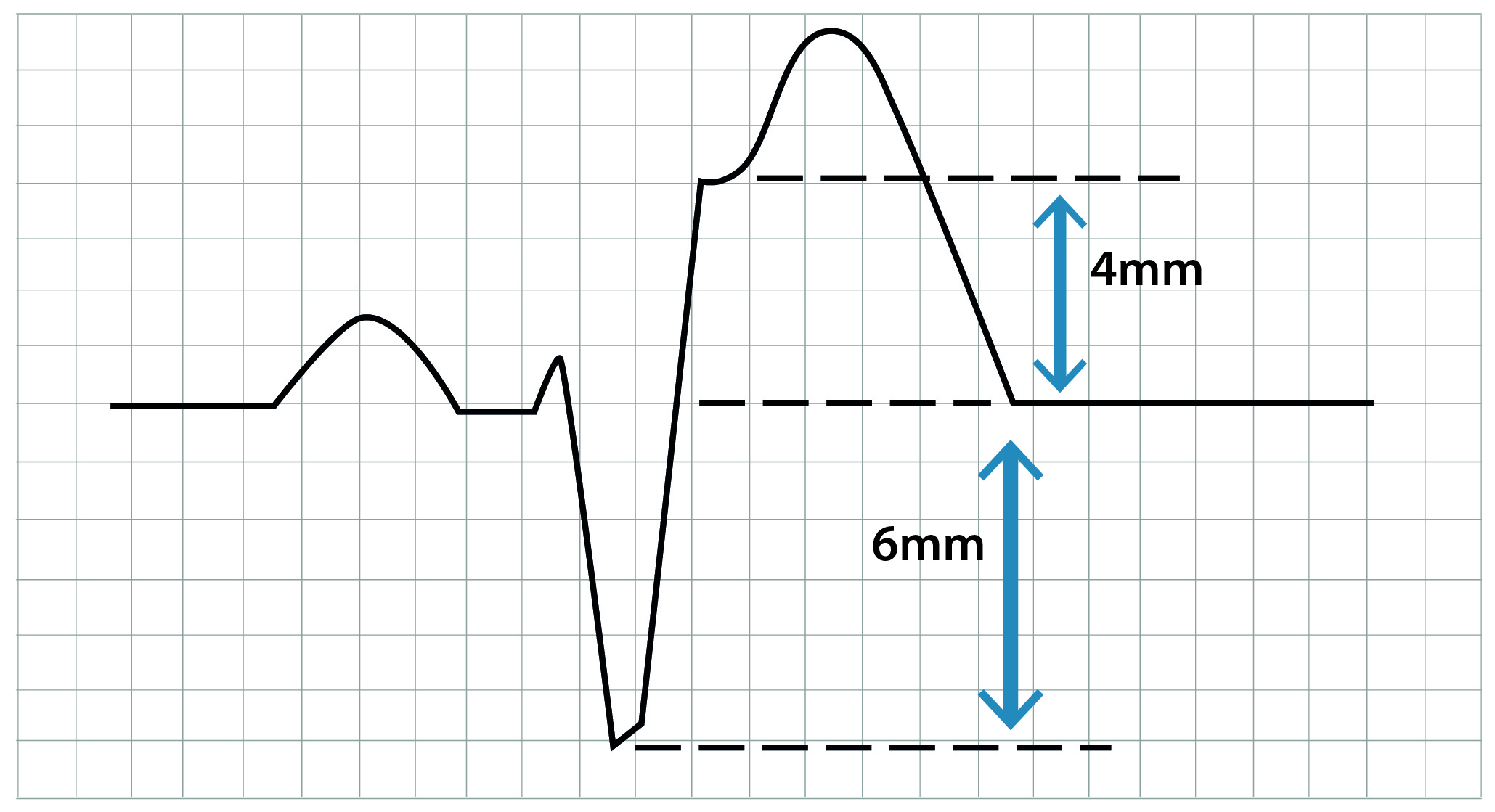
SCACSST - Paciente com dor torácica aguda e supradesnivelamento persistente do segmento ST (SCACSST) ou bloqueio de ramo esquerdo (BRE) novo ou presumivelmente novo, condição geralmente relacionada com oclusão coronariana e necessidade de reperfusão imediata.
SCASSST - Paciente com dor torácica aguda sem supradesnivelamento persistente do segmento ST (SCASSST), associado ou não a outras alterações de ECG que sugerem isquemia miocárdica com amplo espectro de gravidade. Neste grupo, estão os pacientes com angina instável (sem alterações de marcadores de necrose miocárdica) e aqueles com infarto agudo do miocárdio sem supradesnivelamento do segmento ST (quando há elevação de marcadores de necrose miocárdica).
O diagnóstico da SCASSST é estabelecido baseado nas informações provenientes da história clínica, do exame físico, do eletrocardiograma e marcadores de lesão miocárdica. Com o objetivo de evitar uma alta inadvertida, os pacientes devem permanecer monitorados por 12 horas e realizar ECG e mensuração de troponina seriados.
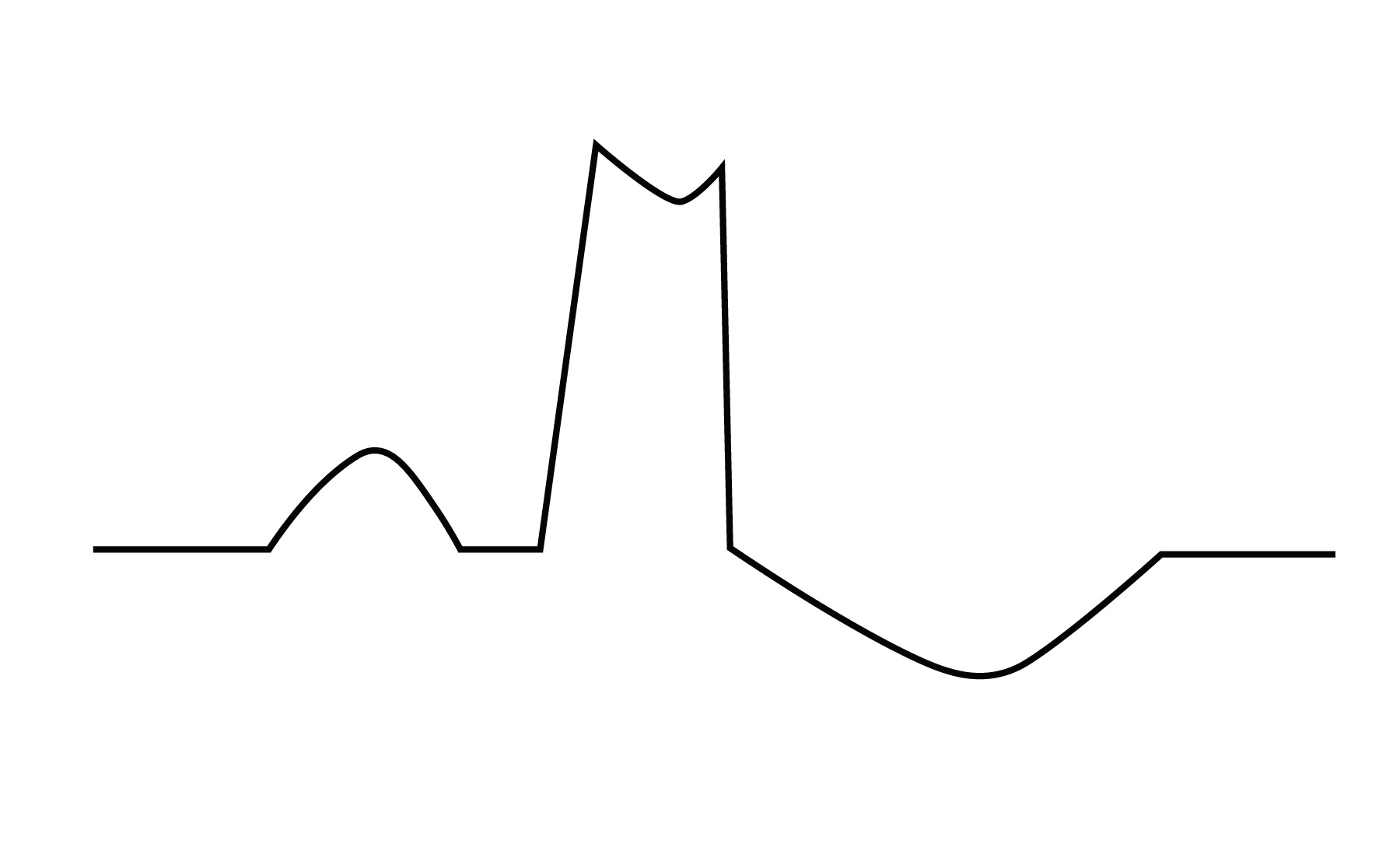
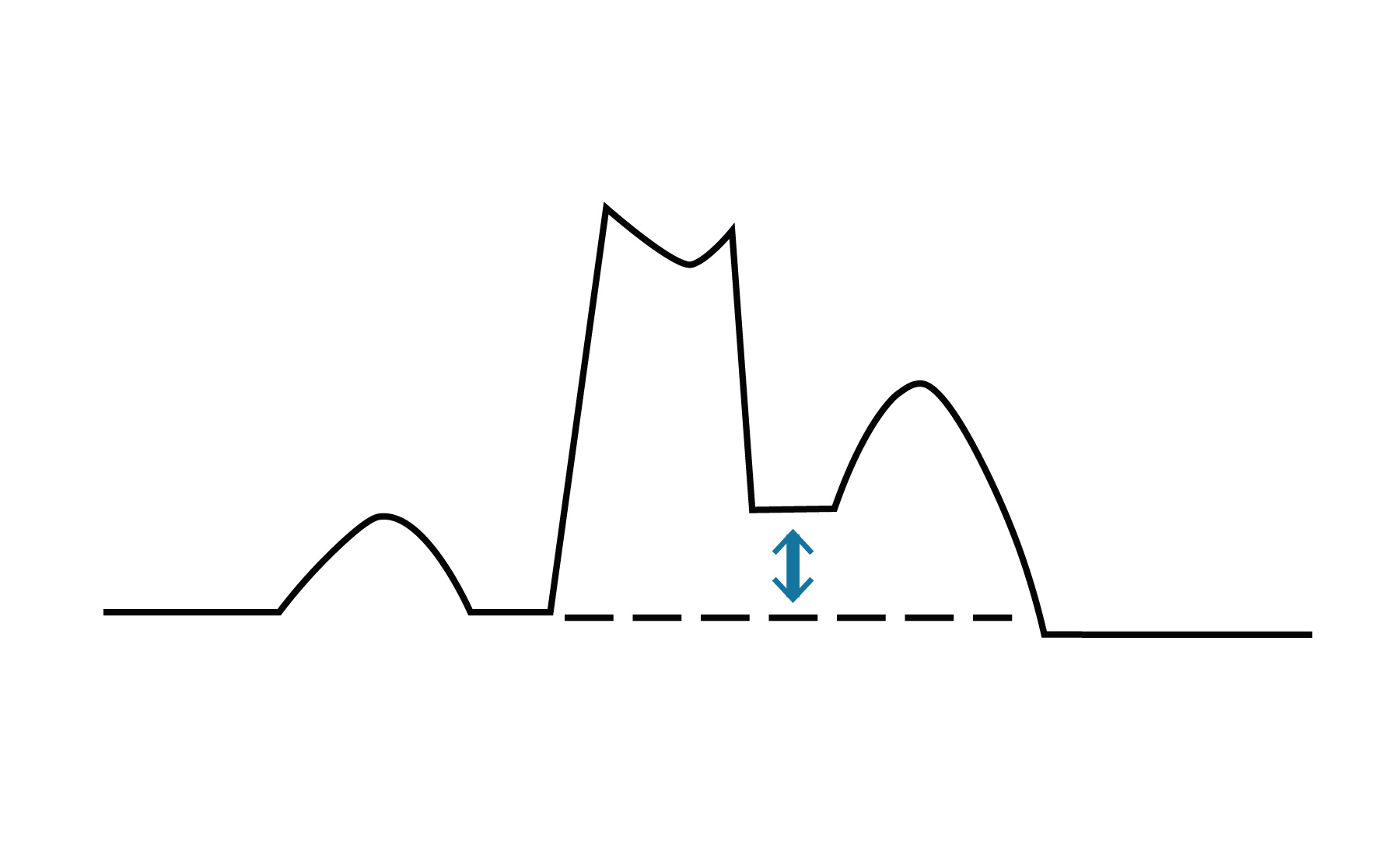
Característica de angina na síndrome coronariana aguda
|
Característica |
Aguda |
|
Localização |
Em quaisquer das seguintes regiões: Tórax, epigástrio, mandíbula, ombro, dorso ou membros superiores |
|
Qualidade |
Aperto, peso, opressão, desconforto |
|
Irradiação |
Membros superiores (direito, esquerdo ou ambos), ombro, mandíbula, pescoço, dorso e região epigástrica |
|
Duração |
Geralmente mais de 20 minutos |
|
Fator desencadeante |
Sem necessidade de fator causal desencadeante |
|
Fator de alívio |
Uso de nitroglicerina e derivados Não alivia com o repouso |
|
Sintomas associados |
Sudorese, náusea, vômito, palidez, dispneia, pré-síncope e síncope |
Considerar ECOTT troponina em 3-6h
Ambulatorial
BRE: bloqueio de ramo esquerdo; ECG: eletrocardiograma; ECOTT: ecocardiograma transtorácico; SCA: síndrome coronariana aguda; US: ultra sensível.
Fonte: Adaptado de V Diretriz da Sociedade Brasileira de Cardiologia sobre Tratamento do Infarto Agudo do Miocárdio com Supradesnível do Segmento ST. Rio de Janeiro: SBC, 2015.
Para mais informações sobre diagnóstico, estratificação de risco e manejo terapêutico de pacientes com SCA, consulte a Linha de Cuidado do Infarto Agudo do Miocárdio.
Diagnóstico Diferencial
A dor torácica pode ser a principal manifestação de inúmeras patologias, entretanto o diagnóstico diferencial deve afastar causas potencialmente fatais como síndrome coronariana aguda, síndromes aórticas agudas, tromboembolismo pulmonar e condições pulmonares. Algumas destas situações são benignas, que não necessitam tratamento imediato, exceto tranquilizar o paciente, enquanto outras são tão ou mais graves que um infarto agudo do miocárdio.
Diagnóstico diferencial de dor torácica:
- Síndrome Coronariana Aguda
- Outras causas cardiovasculares
- Origem Isquêmica
- Estenose Aórtica
- Miocardiopatia Hipertrófica
- Hipertensão Arterial Grave
- Hipertensão Pulmonar
- Insuficiência Aórtica
- Anemia/Hipóxia
- Origem Não-Isquêmica
- Dissecção de Aorta
- Pericardite
- Prolapso de válvula mitral
- Doenças Gastroesofágicas
- Espasmo Esofágico
- Refluxo Esofágico
- Ruptura do Esôfago
- Úlcera Péptica
- Pancreatite / Colecistite
- Causas Psicogênicas
- Ansiedade
- Depressão
- Ganho Secundário
- Causas Neuromusculoesqueléticas
- Síndrome do Desfiladeiro Torácico
- Doença Degenerativa da Coluna Cervical/torácica
- Costocondrite (Síndrome de Tietze)
- Trauma torácico
- Herpes zoster
- Dor de parede torácica
- Causas Pulmonares
- Embolia Pulmonar/ Infarto Pulmonar
- Pneumotórax
- Pneumonia com envolvimento pleural
A causa mais frequente de pericardite é idiopática (40% dos casos). Entretanto, a causa viral corresponde a 20% dos casos, sendo importante a pesquisa de quadro viral recente.
Deve-se procurar por história de radiação prévia, câncer, IAM recente, toracotomia, doenças reumatológicas (como Lupus Eritematoso Sistemico ou Artrite Reumatóide), febre (pericardite bacteriana) e sinais de doença consumptiva (para diagnóstico de pericardite por tuberculose, diante da epidemiologia mais frequente no Brasil).
Característica da dor: Tipicamente retroesternal, de início súbito e de característica pleurítica, com piora a inspiração ou ao deitar, tendo alívio na posição sentada ou inclinada para frente, podendo irradiar para o trapézio.
Exame físico: Febre pode estar presente. A ausculta de atrito pericárdico é patognomônica. Pulso paradoxal e distensão jugular venosa sugerem tamponamento pericárdico.
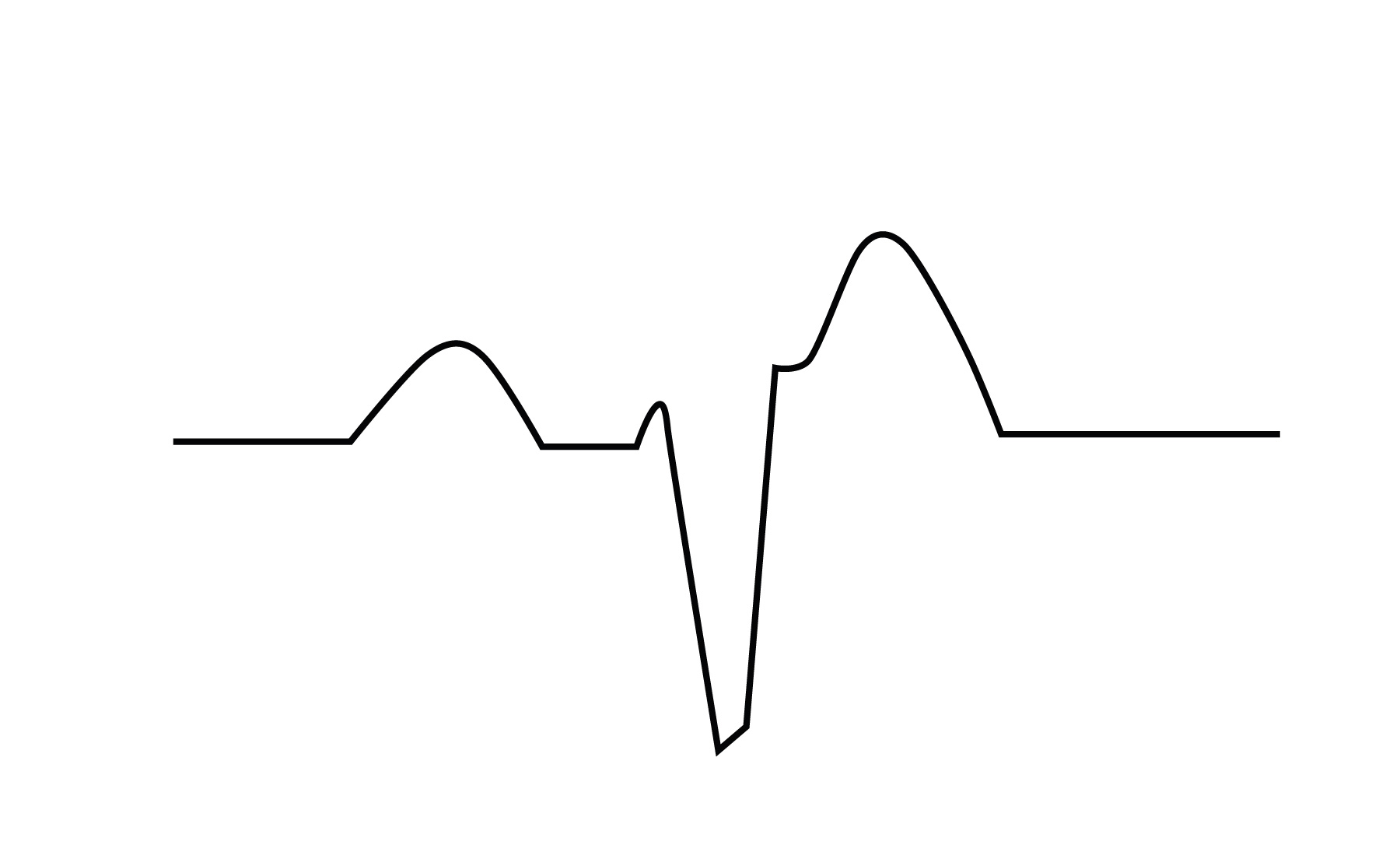
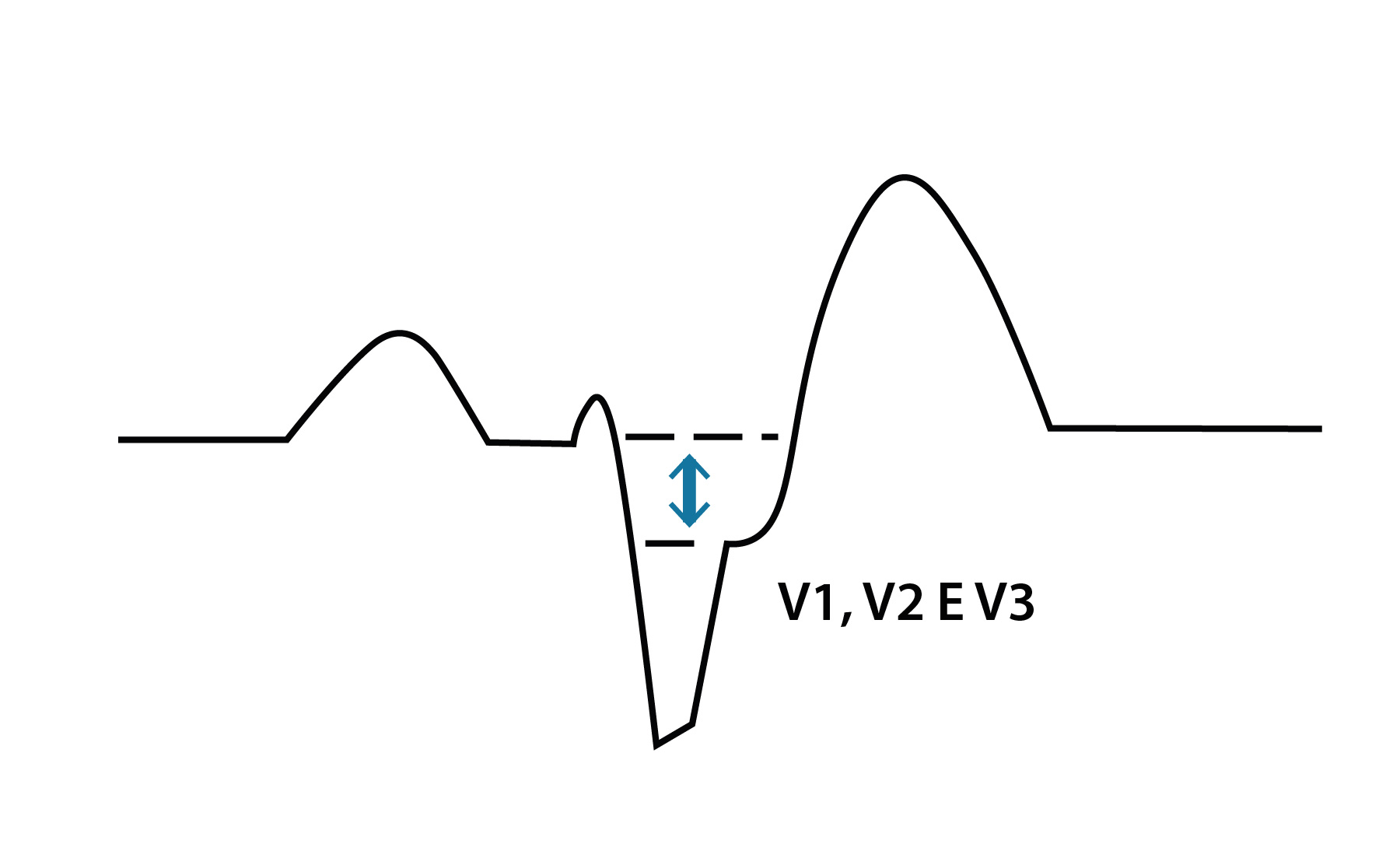
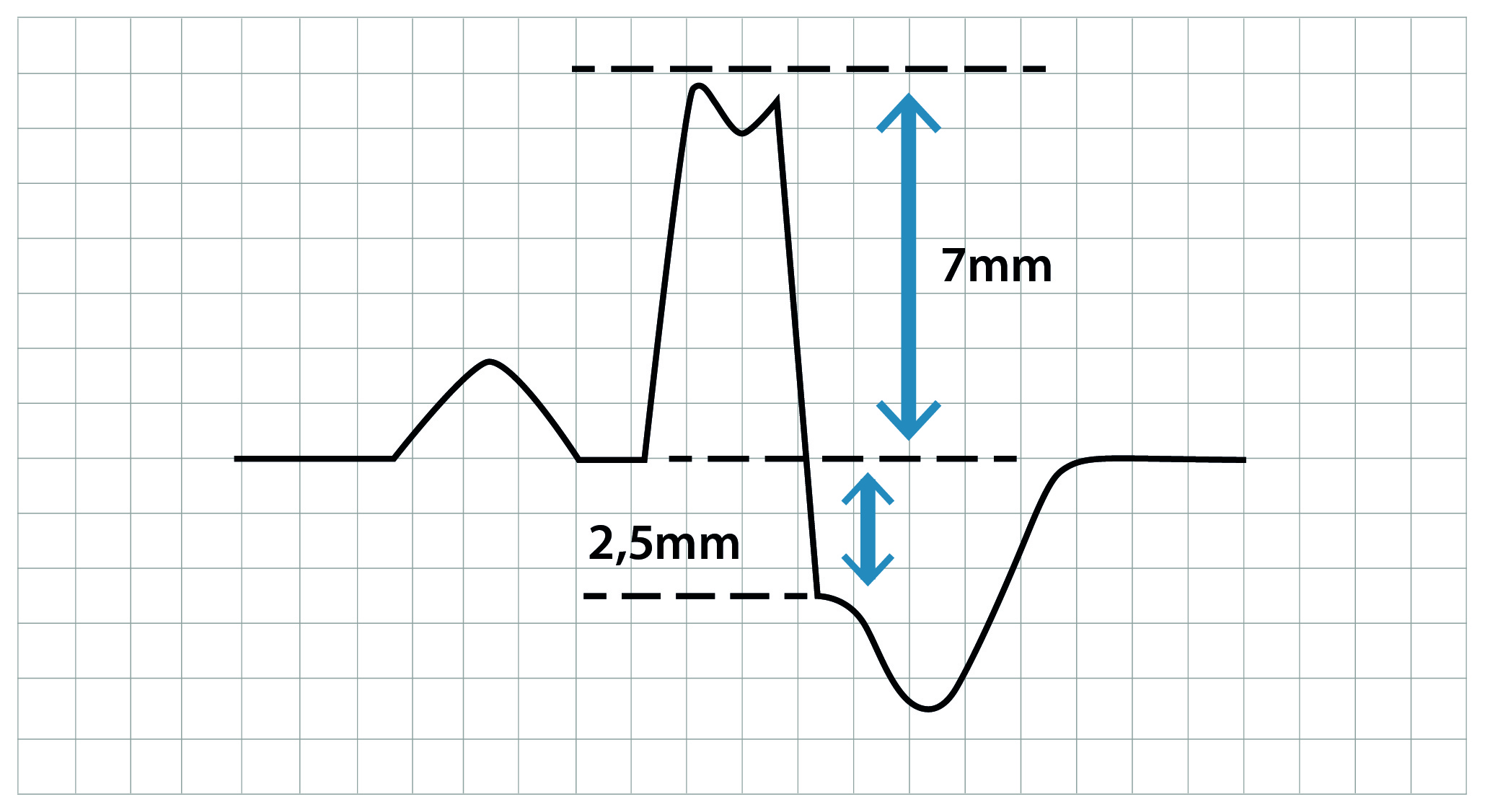
Eletrocardiograma: Pode apresentar elevação difusa do segmento ST (que não corresponde à circulação coronariana), assim como depressão do segmento PR e sua elevação na derivação AVR, altamente sugestiva de pericardite.
O risco de dissecção aguda de aorta aumenta em pacientes hipertensos, portadores da Síndrome de Marfan, doenças do tecido conjuntivo, traumatismo torácico recente, válvula aórtica bicúspide, cirurgia de válvula aórtica prévia ou em mulheres grávidas.
Característica da dor: Geralmente súbita, do tipo “rasgada”, localizada no tórax ou nas costas, com irradiação para pescoço e mandíbula e sem alívio com narcóticos. O paciente apresenta-se inquieto, desconfortável.
Exame físico: Podemos encontrar diferença entre a pressão arterial entre os membros superiores ou redução do pulso em membros inferiores, pulso paradoxal (associado ao tamponamento cardíaco) e sopro de regurgitação aórtica.
Eletrocardiograma: Pode ser normal ou revelar isquemia se comprometer o óstio da coronária, usualmente na distribuição da artéria coronária direita.
Radiografia de tórax: Pode demonstrar alargamento do mediastino, derrame pleural e também aumento da área cardíaca, no caso de tamponamento associado.
É uma causa de dor torácica, ocorrendo geralmente em mulheres jovens e podendo ser acompanhada de ansiedade e angústia.
Característica da dor: Tem localização variável, sem relação com o esforço, descrita em pontada e de curtíssima duração. Fadiga, palpitações e hiperventilação podem estar associados.
Exame físico: A ausculta cardíaca é típica - clique meso ou telessistólico, seguido de sopro mitral e/ou tricúspide regurgitante.
Também pode apresentar-se com dor torácica de início recente, ocorrendo em 60% dos pacientes com estenose aórtica grave. Há envolvimento coronariano em 50% desses pacientes.
Característica da dor: Semelhante a angina estável, podendo estar associada com sintomas de dispneia aos esforços e relato de síncope.
Exame físico é caracterizado por um sopro sistólico ejetivo em todo precórdio, com irradiação para carótidas e redução da amplitude do pulso periférico.
Dor torácica ocorre em 75% dos pacientes sintomáticos.
Característica da dor: Apresenta características anginosas típicas ou muito sugestivas.
Exame físico: A ausculta cardíaca pode apresentar quarta bulha e sopro sistólico crescendo-decrescendo paraesternal, com sinais de hipertrofia ventricular.
Eletrocardiograma: Mostra hipertrofia ventricular esquerda, podendo ou não haver alterações do segmento ST-T e ondas Q proeminentes em anatomia anterior ou inferior, simulando infarto.
Os sinais e sintomas de tromboembolismo agudo são em geral inespecíficos. Na maioria dos casos os pacientes apresentam dispnéia, podendo ser suspeitado em pacientes com dor torácica, síncope ou pré-síncope ou hemoptise.
A probabilidade de TEP aumenta em pacientes com história de imobilização recente, fratura, cirurgia, tromboflebite, neoplasia, coagulopatia, obesidade ou fibrilação atrial.
Característica da dor: Do tipo pleurítica, intensa, ocorrendo no final da inspiração.
Exame físico: Taquipnéia e taquicardia são sinais comuns. A hipoxemia é frequente, mas 40% dos pacientes apresentam saturação de oxigênio normal.
Eletrocardiograma: Em embolias maciças pode mostrar S1-Q3 patentes, inversão de onda T em região precordial direita, mas, na maioria das vezes, só há alterações inespecíficas do segmento ST.
A presença de sintomas associados a achados clínicos auxiliam na predição da probabilidade de o paciente estar apresentando TEP. Para isso, podemos utilizar o escore clínico de Weels.
Escore de Wells:
- Sinais clínicos de trombose venosa profunda (TVP) = 3 pontos
- Nenhum diagnóstico alternativo explica melhor a doença = 3 pontos
- Frequência cardíaca > 100 batimentos/minuto = 1,5 pontos
- Imobilização (≥ 3 dias) ou cirurgia nas últimas quatro semanas = 1,5 pontos
- História prévia de TVP ou de embolia pulmonar = 1,5 pontos
- Presença de hemoptise = 1 ponto
- Presença de neoplasia maligna = 1 ponto
Interpretação da pontuação
Pontuação 2: Baixa probabilidade
Diagnóstico:
Para avaliação de pacientes com baixa a probabilidade de TEP solicitar D-dímero: Possui valor preditivo negativo alto, assim um paciente com níveis baixos possuem baixíssima probabilidade de terem TEP. Por outro lado, os d-dímeros aumentados não confirmam o diagnóstico.
Para avaliação de pacientes com moderada a alta a probabilidade de TEP solicitar angiotomografia de tórax: Um exame com alteração de perfusão segmentar define o diagnóstico em pacientes com moderada a alta probabilidade clínica de TEP, sem a necessidade de outros exames adicionais.
A queixa de desconforto torácico está presente em 10% dos pacientes com refluxo gastroesofágico.
Característica da dor: A dor esofágica clássica apresenta-se como queimação (pirose), mas também pode ser definida como aperto. Geralmente é desencadeada por ingestão volumosa de alimentos, bebidas cítricas ou álcool e piora na posição deitada e reclinada. Possui alívio na posição ereta ou com uso de antiácidos o que pode diferenciar da dor anginosa, mas também com nitrato, bloqueadores do canal de cálcio ou repouso, dificultando o diagnóstico diferencial. Aproximadamente 20% dos pacientes apresentam irradiação para pescoço, dorso e braços.
Síndromes costocondrais e condrocostais são as causas mais comum de dor torácica anterior de origem osteomuscular, embora outras patologias da coluna cervical, cãibra muscular intercostal e herpes zoster possam causar sintomas semelhantes.
Característica da dor: Geralmente desencadeada por movimentação de músculos e articulações na respiração ou movimentos de rotação do tórax. Tem duração prolongada por mais de 30 minutos. A dor pode ser reproduzida pela palpação de músculos e articulações envolvidas. Na maioria dos casos estão presentes sinais físicos de costocondrite como calor, rubor e edema.
Encaminhamento para internação hospitalar
Conforme a estratificação de risco do paciente e complexidade de atendimento, ele deve ser internado nas seguintes unidades:
Unidade Coronariana ou Unidade de Terapia Intensiva
- Pacientes com IAM com supra de ST, que devem ser submetidos a terapia de reperfusão: Trombólise ou angioplastia transluminal coronariana (ATC) primária
- Pacientes com IAM sem supra de ST
- Pacientes com angina instável e critérios de alto risco, ou infradesnivelamento do segmento ST ≥ 0,5 mm em duas ou mais derivações contíguas
Unidade com monitorização contínua
Pacientes com angina instável de risco intermediário, marcadores de lesão miocárdica negativos e ausência de infradesnivelamento do segmento ST ≥ 0,5 mm em duas ou mais derivações contíguas) devem permanecer em observação por 24 a 48 horas para:
- Monitorização eletrocardiográfica contínua e ECGs seriados
- Marcadores de lesão miocárdica seriados
- Transferência para enfermaria em 24 a 48 horas se não houver recorrência de dor, estiverem estáveis e com ECG e MLM sem alterações
- Realizar teste provocativo de isquemia preferencialmente internados ou em 72 horas após a alta
Pacientes com baixa probabilidade de SCA ou AI de baixo risco e ausência de infradesnivelamento do segmento ST ≥ 0,5 mm em duas ou mais derivações contíguas ou aumento dos marcadores de lesão miocárdica devem permanecer em observação por 12 a 24 horas para:
- Realização de ECG
- Dosagem sérica de marcadores de lesão miocárdica
- Realizar teste provocativo de isquemia preferencialmente antes da alta hospitalar
- Alta hospitalar com seguimento ambulatorial, após 12 a 24 horas de observação, se o paciente estiver sem recorrência da dor, estável e com ECG e marcadores de lesão miocárdica sem alterações